HERCEPTIN kuiva-aine välikonsentraatiksi infuusionestettä varten, liuos 150 mg
Vaikuttavat aineet ja niiden määrät
Yksi injektiopullo sisältää 150 mg trastutsumabia, joka on humanisoitu monoklonaalinen IgG1-vasta-aine. Vasta-ainetta tuotetaan nisäkkäästä (kiinanhamsterin munasarja) peräisin olevassa soluviljelmässä. Vasta-aine puhdistetaan affiniteetti- ja ioninvaihtokromatografialla, sekä erityisillä viruksia inaktivoivilla ja poistavilla prosesseilla.
Käyttövalmis Herceptin-liuos sisältää trastutsumabia 21 mg/ml.
Apuaine, jonka vaikutus tunnetaan
Yksi 150 mg:n injektiopullo sisältää 0,6 mg polysorbaatti 20:tä.
Täydellinen apuaineluettelo, ks. kohta Apuaineet.
Lääkemuoto
Kuiva-aine välikonsentraatiksi infuusionestettä varten, liuos
Kliiniset tiedot
Käyttöaiheet
Rintasyöpä
Metastasoitunut rintasyöpä
Herceptin on tarkoitettu HER2-positiivisen metastasoituneen rintasyövän hoitoon aikuisille potilaille:
- monoterapiana sellaisille potilaille, jotka ovat saaneet ainakin kaksi solunsalpaajahoitoa metastasoituneeseen tautiinsa. Aikaisempiin solunsalpaajahoitoihin on kuuluttava ainakin antrasykliini ja taksaani, elleivät nämä jostain syystä ole sopimattomia potilaalle. Hormonireseptoripositiivisille potilaille on lisäksi annettava hormonihoitoa, jonka on osoittauduttava tehottomaksi ennen Herceptin-hoidon aloittamista, ellei hormonihoito ole heille jostain syystä sopimaton.
- yhdistettynä paklitakseliin sellaisilla potilailla, jotka eivät aikaisemmin ole saaneet solunsalpaajahoitoa metastasoituneeseen tautiinsa ja joille antrasykliinit eivät sovi.
- yhdistettynä dosetakseliin sellaisilla potilailla, jotka eivät aikaisemmin ole saaneet solunsalpaajahoitoa metastasoituneeseen tautiinsa.
- yhdistettynä aromataasi-inhibiittoriin postmenopausaalisilla potilailla, joilla on hormonireseptoripositiivinen metastasoitunut rintasyöpä ja joita ei ole aikaisemmin hoidettu trastutsumabilla.
Varhaisvaiheen rintasyöpä
Herceptin on tarkoitettu HER2-positiivisen varhaisvaiheen rintasyövän hoitoon aikuisille potilaille:
- leikkauksen, solunsalpaajahoidon (neoadjuvantti- tai adjuvanttihoidon) ja sädehoidon (jos tarpeellinen) jälkeen (ks. kohta Farmakodynamiikka).
- doksorubisiinia ja syklofosfamidia sisältävän adjuvanttihoidon jälkeen yhdistelmänä joko paklitakselin tai dosetakselin kanssa.
- yhdessä dosetakselia ja karboplatiinia sisältävän adjuvanttihoidon kanssa.
- yhdessä neoadjuvanttihoidon kanssa, jota seuraa Herceptin-adjuvanttihoito paikallisesti levinneeseen rintasyöpään (mukaan lukien tulehduksellinen) tai jos kasvaimen halkaisija on yli 2 cm (ks. kohdat Varoitukset ja käyttöön liittyvät varotoimet ja Farmakodynamiikka).
Herceptiniä tulisi antaa vain metastaattista tai varhaisvaiheen rintasyöpää sairastaville potilaille, joiden kasvaimet joko yli-ilmentävät HER2:ta tai joiden kasvaimissa on HER2-geenin monistuma määritettynä tarkalla ja validoidulla määritysmenetelmällä (ks. kohdat Varoitukset ja käyttöön liittyvät varotoimet sekä Farmakodynamiikka).
Metastasoitunut mahasyöpä
Herceptin on tarkoitettu yhdessä kapesitabiinin tai 5-fluorourasiilin ja sisplatiinin kanssa aikuisille potilaille, joilla on levinnyt HER2-positiivinen mahalaukun tai ruokatorvi-mahalaukkurajan adenokarsinooma ja jotka eivät ole aikaisemmin saaneet solunsalpaajahoitoa levinneeseen tautiin.
Herceptiniä tulisi antaa vain metastaattista mahasyöpää sairastaville potilaille, joiden kasvaimet yli-ilmentävät HER2:ta. Kasvaimen HER2:n yli-ilmentymän määritelmä: joko IHC2+ positiivisella SISH- tai FISH –tuloksella varmistettuna tai IHC3+. Määrityksessä on käytettävä tarkkoja ja validoituja määritysmenetelmiä (ks. kohdat Varoitukset ja käyttöön liittyvät varotoimet ja Farmakodynamiikka).
Ehto
Hoito on aloitettava solunsalpaajahoitoon perehtyneen lääkärin valvonnassa.
Annostus ja antotapa
HER2:n yli-ilmentymä on todettava ennen hoidon aloittamista (ks. kohdat Varoitukset ja käyttöön liittyvät varotoimet ja Farmakodynamiikka). Herceptin-hoito on aloitettava solunsalpaajahoitoon perehtyneen lääkärin valvonnassa (ks. kohta Varoitukset ja käyttöön liittyvät varotoimet), ja valmisteen saa antaa vain terveydenhuollon ammattilainen.
On tärkeää tarkistaa valmisteen etiketistä, että potilaalle annetaan oikeaa, lääkemääräyksen mukaista (laskimoon annettavaa tai ihon alle annettavaa) lääkemuotoa. Laskimoon annettavaa Herceptin-valmistetta ei ole tarkoitettu annettavaksi ihon alle, joten sitä saa antaa vain infuusiona laskimoon.
Kerran kolmessa viikossa annettavan Herceptin-hoidon vaihtamista laskimoon annettavasta lääkemuodosta ihon alle annettavaan lääkemuotoon ja päinvastoin tutkittiin tutkimuksessa MO22982 (ks. kohta Haittavaikutukset).
Lääkitysvirheiden välttämiseksi on tärkeää varmistaa injektiopullon etiketistä, että valmistettava ja annettava lääkevalmiste on Herceptin (trastutsumabi) eikä toinen trastutsumabia sisältävä valmiste (esim. trastutsumabiemtansiini tai trastutsumabi-derukstekaani).
Annostus
Metastasoitunut rintasyöpä
Annostelu 3 viikon välein
Suositeltu aloitusannos on 8 mg/kg, minkä jälkeen ylläpitoannokseksi suositellaan 6 mg/kg 3 viikon välein. Ylläpitoannostelu aloitetaan 3 viikon kuluttua aloitusannoksesta.
Annostelu kerran viikossa
Suositeltu aloitusannos Herceptinillä on 4 mg/kg, minkä jälkeen ylläpitoannokseksi suositellaan 2 mg/kg kerran viikossa. Ylläpitoannostelu aloitetaan viikon kuluttua aloitusannoksesta.
Yhdistelmähoito paklitakselin tai dosetakselin kanssa
Keskeisissä kliinisissä tutkimuksissa (H0648g, M77001) paklitakselia tai dosetakselia annettiin Herceptinin aloitusannosta seuraavana päivänä (annostus, ks. paklitakselin tai dosetakselin valmisteyhteenveto) ja jatkossa heti Herceptin-infuusion jälkeen edellyttäen, että potilas sieti edeltävän Herceptin-infuusion hyvin.
Yhdistelmähoito aromataasi-inhibiittorin kanssa
Keskeisessä kliinisessä tutkimuksessa (BO16216) Herceptiniä ja anastrotsolia annettiin päivänä 1. Herceptinin ja anastrotsolin antamisen ajoituksen suhteen ei ollut rajoituksia (annostus, ks. anastrotsolin tai muun aromataasi-inhibiittorin valmisteyhteenveto).
Varhaisen vaiheen rintasyöpä
Annostelu 3 viikon välein ja kerran viikossa
Annosteltaessa 3 viikon välein suositeltu aloitusannos Herceptinillä on 8 mg/kg, minkä jälkeen ylläpitoannokseksi suositellaan 6 mg/kg 3 viikon välein. Ylläpitoannostelu aloitetaan 3 viikon kuluttua aloitusannoksesta.
Herceptiniä annostellaan paklitakselin kanssa kerran viikossa doksorubisiinia ja syklofosfamidia sisältävän solunsalpaajahoidon jälkeen. Herceptinin aloitusannos on 4 mg/kg, minkä jälkeen 2 mg/kg kerran viikossa.
Ks. kohta Farmakodynamiikka solunsalpaajien yhdistelmähoidoista.
Metastasoitunut mahasyöpä
Annostelu 3 viikon välein
Suositeltu aloitusannos Herceptinillä on 8 mg/kg, minkä jälkeen ylläpitoannokseksi suositellaan 6 mg/kg 3 viikon välein. Ylläpitoannostelu aloitetaan 3 viikon kuluttua aloitusannoksesta.
Rintasyöpä ja mahasyöpä
Hoidon kesto
Metastasoitunutta rintasyöpää tai mahasyöpää sairastavia potilaita pitäisi hoitaa Herceptinillä taudin etenemiseen saakka. Varhaisen vaiheen rintasyöpää sairastavia potilaita pitäisi hoitaa joko 1 vuoden ajan, tai kunnes tauti uusiutuu riippuen siitä, kumpi vaihtoehto tulee aikaisemmin. Varhaisen vaiheen rintasyövän hoidon jatkamista yli vuoden ajan ei suositella (ks. kohta Farmakodynamiikka).
Annoksen pienentäminen
Kliinisissä tutkimuksissa Herceptin-annosta ei pienennetty. Herceptin-hoitoa voidaan jatkaa solunsalpaajahoidon aiheuttaman, ohimenevän myelosuppression ajan, mutta potilaita on tarkkailtava huolellisesti neutropenian aiheuttamien komplikaatioiden varalta koko tämän ajan. Annoksen pienentämistä tai annostelun lykkäämistä koskevat ohjeet löytyvät paklitakselin, dosetakselin tai aromataasi-inhibiittorin valmisteyhteenvedosta.
Jos vasemman kammion ejektiofraktio (LVEF) laskee ≥ 10 prosenttiyksikköä lähtötasosta JA alle 50 %:iin, hoito tulisi tauottaa ja toistaa ejektiofraktion mittaus noin 3 viikon kuluessa. Jos vasemman kammion ejektiofraktio ei ole noussut tai se on laskenut edelleen tai jos potilaalle on kehittynyt oireinen kongestiivinen sydämen vajaatoiminta, Herceptin-hoidon keskeyttämistä tulee harkita vakavasti, ellei yksittäisen potilaan kohdalla hoidosta saatavaa hyötyä arvioida suuremmaksi kuin mahdollisia haittoja. Kardiologin tulisi tutkia kaikki tällaiset potilaat, ja heitä tulee seurata.
Annostelun viivästyminen
Jos potilaalle annettavan Herceptin-annoksen antaminen on viivästynyt enintään viikon suunnitelman mukaisesta antopäivästä, tavanomainen ylläpitoannos (2 mg/kg annosteltaessa kerran viikossa tai 6 mg/kg annosteltaessa 3 viikon välein) pitää antaa mahdollisimman pian (älä odota seuraavaan suunniteltuun sykliin). Seuraavat ylläpitoannokset pitää antaa 7 päivän kuluttua, jos potilas saa hoitoa kerran viikossa, tai 21 päivän kuluttua, jos potilas saa hoitoa kolmen viikon välein.
Jos Herceptin-hoidon anto on viivästynyt yli viikon suunnitelman mukaisesta antopäivästä, uusi aloitusannos pitää antaa mahdollisimman pian noin 90 minuutin kestoisena infuusiona (4 mg/kg annosteltaessa kerran viikossa tai 8 mg/kg annosteltaessa 3 viikon välein). Seuraavat Herceptin-ylläpitoannokset (2 mg/kg annosteltaessa kerran viikossa tai 6 mg/kg annosteltaessa 3 viikon välein) pitää antaa 7 päivän kuluttua, jos potilas saa hoitoa kerran viikossa, tai 21 päivän kuluttua, jos potilas saa hoitoa kolmen viikon välein.
Erityisryhmät
Farmakokineettisiä tutkimuksia ei ole tehty iäkkäillä potilailla eikä potilailla, joiden munuaisten tai maksan toiminta on heikentynyt. Populaatiofarmakokineettisissä analyyseissä iän ja munuaisen vajaatoiminnan ei ole havaittu vaikuttavan trastutsumabin poistumiseen elimistöstä.
Pediatriset potilaat
Herceptin-valmistetta ei ole asianmukaista käyttää pediatristen potilaiden hoidossa.
Antotapa
Herceptinin aloitusannos annetaan 90 minuuttia kestävänä laskimonsisäisenä infuusiona. Ei saa antaa nopeana eikä hitaana injektiona (boluksena) laskimoon. Herceptinin laskimonsisäisen infuusion saa antaa vain terveydenhuollon ammattilainen, jolla on sekä valmiudet anafylaksian hoitoon että ensiapuvälineet saatavilla. Potilaita on tarkkailtava vähintään kuuden tunnin ajan ensimmäisen infuusion aloittamisesta ja kahden tunnin ajan seuraavien infuusioiden aloittamisesta kuumeen, vilunväristysten tai muiden infuusioon liittyvien oireiden varalta (ks. kohdat Varoitukset ja käyttöön liittyvät varotoimet sekä Haittavaikutukset). Infuusion keskeyttäminen tai infuusionopeuden hidastaminen saattavat auttaa näiden oireiden hallitsemisessa. Kun potilaan oireet lievittyvät, infuusiota voidaan jatkaa.
Jos potilas sietää aloitusannoksen hyvin, voidaan ylläpitoannokset antaa 30 minuuttia kestävinä infuusioina.
Ks. kohdasta Käyttö- ja käsittelyohjeet ohjeet laskimoon annettavan lääkevalmisteen saattamisesta käyttökuntoon ennen lääkkeen antoa.
Vasta-aiheet
- Yliherkkyys trastutsumabille, hiiren proteiineille tai kohdassa Apuaineet mainituille apuaineille.
- Vaikea lepohengenahdistus pahanlaatuisen, levinneen taudin komplikaationa tai joka vaatii lisähappea tukihoitona.
Varoitukset ja käyttöön liittyvät varotoimet
Jäljitettävyys
Biologisten lääkevalmisteiden jäljitettävyyden parantamiseksi on annetun valmisteen nimi ja eränumero dokumentoitava selkeästi.
HER2-määritykset on tehtävä erikoistuneessa laboratoriossa, jossa käytettyjen menetelmien asianmukainen validointi on taattu (ks. kohta Farmakodynamiikka).
Tällä hetkellä kliinistä tutkimustietoa uusintahoidoista ei ole saatavana potilaista, jotka ovat saaneet Herceptiniä aikaisemmin liitännäishoitona.
Sydämen toimintahäiriöt
Yleistä huomioitavaa
Herceptin-hoitoa saaneilla potilailla on suurentunut kongestiivisen sydämen vajaatoiminnan (luokka II-IV New York Heart Associationin, NYHA:n, asteikolla) tai oireettoman sydämen toimintahäiriön kehittymisen riski. Tällaisia tapahtumia on havaittu potilailla, joita on hoidettu pelkällä Herceptinillä tai yhdistelmänä paklitakselin tai dosetakselin kanssa erityisesti antrasykliiniä sisältävän (doksorubisiini tai epirubisiini) solunsalpaajahoidon jälkeen. Yllä mainitut tapahtumat saattavat olla kohtalaisia tai vaikeita, ja joitakin kuolemantapauksia on ilmennyt (ks. kohta Haittavaikutukset). Lisäksi potilaan hoidossa tulee noudattaa varovaisuutta, jos potilaalla on suurentunut sydänsairausriski esim. korkea verenpaine, todettu sepelvaltimotauti, kongestiivista sydämen vajaatoimintaa, vasemman sydänkammion ejektiofraktio [LVEF] < 55 %, korkea ikä.
Ennen Herceptin-hoidon aloittamista on arvioitava jokaisen potilaan sydämen toiminta lähtötilanteessa, etenkin jos potilasta on hoidettu antrasykliinillä ja syklofosfamidilla (AC). Anamneesin ja kliinisen tutkimuksen lisäksi arvioinnin tulee perustua elektrokardiografiaan (EKG:hen), kaikukardiografiaan ja/tai tasapainotila-angiografiaan tai magneettikuvaukseen. Seuranta saattaa auttaa niiden potilaiden tunnistamisessa, joille kehittyy sydämen toimintahäiriö. Hoidon alussa tehtävät sydäntutkimukset on tehtävä hoidon aikana kolmen kuukauden välein ja hoidon päättymisen jälkeen kuuden kuukauden välein, kunnes viimeisestä Herceptin-annoksesta on kulunut 24 kuukautta. Huolellinen hyöty/haitta-arviointi on suoritettava, ennen kuin päätetään aloittaa Herceptin-hoito.
Trastutsumabia saattaa kaikkien käytettävissä olevien populaatiofarmakokineettisen analyysin tietojen perusteella olla verenkierrossa vielä 7 kuukauden kuluttua Herceptin-hoidon lopettamisesta (ks. kohta Farmakokinetiikka). Potilailla, jotka saavat antrasykliinejä Herceptin-hoidon lopettamisen jälkeen, voi olla lisääntynyt sydämen toimintahäiriöiden riski. Jos mahdollista, hoitoa antrasykliineillä tulisi välttää 7 kuukautta Herceptin-hoidon lopettamisen jälkeen. Jos antrasykliinejä kuitenkin käytetään, tulee potilaan sydämen toimintaa seurata huolellisesti (ks. ”Sydäntoksisuus”-kappale).
Tavanomaisia sydäntutkimuksia on harkittava potilailla, joilla ilmenee kardiovaskulaarisia ongelmia alustavien tutkimusten jälkeen. Sydämen toimintaa on seurattava hoidon aikana (esim. 12 viikon välein). Seurannasta saattaa olla apua niiden potilaiden löytämiseksi, joille voi kehittyä sydämen vajaatoiminta. Potilaat, joille ilmaantuu oireeton sydämen vajaatoiminta, voivat hyötyä tiheämmästä seurannasta (esim. 6 - 8 viikon välein). Jos potilaan vasemman kammion toiminta jatkuvasti huononee potilaan kuitenkin edelleen pysyessä oireettomana, lääkärin tulisi harkita Herceptin-hoidon keskeyttämistä, jos kliinisesti merkitsevää hyötyä Herceptin-hoidosta ei ole havaittu.
Herceptin-hoidon jatkamisen tai sen uudelleenaloittamisen turvallisuutta ei ole prospektiivisesti tutkittu potilailla, joilla ilmeni sydämen toimintahäiriöitä. Jos vasemman kammion ejektiofraktio (EF) laskee ≥ 10 prosentti yksikköä lähtötasosta JA alle 50 %:iin, hoitoa tulisi tauottaa ja toistaa ejektiofraktion mittaus noin 3 viikon kuluessa. Jos vasemman kammion ejektiofraktio ei ole noussut tai se on laskenut edelleen tai potilaalle on kehittynyt oireinen kongestiivinen sydämen vajaatoiminta, Herceptin-hoidon keskeyttämistä tulee harkita vakavasti, ellei yksittäisen potilaan kohdalla hoidosta saatavaa hyötyä arvioida suuremmaksi kuin mahdollisia haittoja. Kardiologin tulisi tutkia kaikki tällaiset potilaat, ja heitä tulee seurata.
Jos potilaalla ilmenee Herceptin-hoidon aikana oireinen sydämen vajaatoiminta, sitä on hoidettava kongestiivisen sydämen vajaatoiminnan hoitoon tarkoitetuilla tavanomaisilla lääkevalmisteilla.
Useimpien niiden potilaiden, jotka osallistuivat keskeisimpiin tutkimuksiin ja joille ilmaantui kongestiivista sydämen vajaatoimintaa tai oireetonta sydämen vajaatoimintaa, tilanne kuitenkin koheni tavanomaisella kongestiivisen sydämen vajaatoiminnan lääkehoidolla, joita olivat angiotensiinikonvertaasin (ACE:n) estäjät tai angiotensiinireseptorin salpaajat ja beetasalpaajat. Enemmistö niistä potilaista, joilla sydänoireita esiintyi ja jotka kliinisesti hyötyivät Herceptinistä, jatkoi Herceptin-hoitoaan kokematta lisää kliinisiä sydänperäisiä tapahtumia.
Metastasoitunut rintasyöpä
Herceptinia ja antrasykliiniä ei pidä käyttää metastasoituneessa rintasyövässä samanaikaisesti.
Metastasoitunutta rintasyöpää sairastavilla potilailla, joita on aikaisemmin hoidettu antrasykliineillä, on myös sydämen toimintahäiriöiden riski Herceptin-hoidon aikana; riski on kuitenkin pienempi kuin Herceptinin ja antrasykliinin samanaikaisen käytön yhteydessä.
Varhaisen vaiheen rintasyöpä
Varhaisen vaiheen rintasyöpää sairastavilla potilailla hoidon alussa tehty sydäntutkimus pitäisi toistaa 3 kuukauden välein hoidon aikana ja 6 kuukauden välein 24 kuukauden ajan hoidon päättymisestä. Antrasykliiniä sisältävää solunsalpaajahoitoa saaneille potilaille suositellaan vuosittaista seurantaa 5 vuoden ajan hoidon päättymisestä. Jos LVEF:ssä ilmenee jatkuvaa alenemaa, suositellaan yli 5 vuoden seurantaa.
Potilaita, joilla on aiemmin ollut sydäninfarkti, hoitoa vaativa angina pectoris, aiempi tai nykyinen kongestiivinen sydämen vajaatoiminta (NYHA-luokka II-IV), LVEF < 55 %, muu sydänlihassairaus, hoitoa vaativia sydämen rytmihäiriöitä, kliinisesti merkityksellinen sydämen läppävika, huonossa hoitotasapainossa oleva hypertensio (tavanomaisella lääkehoidolla hallinnassa pysyvä hypertensio ei ollut poissulkukriteeri) ja hemodynamiikkaan vaikuttava perikardiumeffuusio, ei otettu mukaan varhaisen vaiheen rintasyövän adjuvantti- tai neoadjuvanttihoitoa koskeviin keskeisiin Herceptin-tutkimuksiin eikä valmistetta siten voida suositella näiden potilasryhmien hoitoon.
Adjuvanttihoito
Herceptinia ja antrasykliiniä ei pidä käyttää samanaikaisesti adjuvanttihoidossa.
Oireiset ja oireettomat sydäntapahtumat lisääntyivät niillä varhaisen vaiheen rintasyöpäpotilailla, joille annettiin Herceptiniä antrasykliiniä sisältävän solunsalpaajahoidon jälkeen verrattuna ei-antrasykliiniä sisältävään hoitoon dosetakselilla ja karboplatiinilla. Esiintyvyys lisääntyi enemmän, jos taksaaneja annosteltiin samanikaisesti verrattuna peräkkäiseen annosteluun. Käytetystä hoidosta riippumatta suurin osa oireisista sydäntapahtumista ilmeni ensimmäisten 18 kuukauden aikana. Yhdessä keskeisessä tutkimuksessa kolmesta (BCIRG006) saatavilla oleva mediaaniseuranta-aika on 5,5 vuotta. Tässä tutkimuksessa oireisten sydäntapahtumien ja ejektiofraktioon liittyvien tapahtumien kumulatiiviset esiintyvyydet lisääntyivät jatkuvasti potilailla, joille oli annettu samanaikaisesti Herceptiniä ja taksaania antrasykliiniä sisältävän solunsalpaajahoidon jälkeen. Näiden sydäntapahtumien esiintyvyys oli korkeintaan 2,37 % verrattuna kahteen kontrollihaaraan (antrasykliini ja syklofosfamidi, joita seurasi joko taksaani tai taksaani, karboplatiini ja Herceptin), joissa esiintyvyys oli noin 1 %.
Neljässä laajassa adjuvanttitutkimuksessa sydäntapahtumien riskitekijöiksi tunnistettiin korkea ikä (> 50 vuotta), lähtötilanteessa pieni LVEF (< 55 %) ennen paklitakselihoidon aloittamista tai sen jälkeen, LVEF:n lasku 10–15 %-yksikköä ja verenpainelääkkeiden aiempi tai samanaikainen käyttö. Adjuvanttihoitona annetun solunsalpaajahoidon päättymisen jälkeen Herceptin-hoitoa saaneiden potilaiden sydämen toimintahäiriöiden riskiin liittyi suurempi kumulatiivinen antrasykliiniannos ennen Herceptin-hoidon aloittamista ja korkea painoindeksi (BMI) > 25 kg/m2.
Neoadjuvantti-adjuvanttihoito
Varhaisen vaiheen rintasyöpää sairastaville potilaille, jotka soveltuvat neoadjuvantti-adjuvanttihoitoon, voidaan antaa samanaikaisesti Herceptiniä antrasykliinin kanssa vain, jos potilas ei ole aiemmin saanut solunsalpaajaa. Antrasykliiniä on annettava ainoastaan matalalla annoksella, ts. maksimaalinen kumulatiivinen annos on doksorubisiinin osalta 180 mg/m2 tai epirubisiinin osalta 360 mg/m2.
Jos potilaalle on annettu neoadjuvanttihoitona samanaikaisesti kokonainen hoitojakso Herceptiniä ja matalalla annoksella antrasykliiniä, leikkauksen jälkeen potilaalle ei pidä antaa muita sytotoksisia solunsalpaajahoitoja. Muissa tilanteissa päätös lisäksi annettavasta sytotoksisesta solunsalpaajahoidosta tehdään yksilöllisten tekijöiden perusteella.
Trastutsumabin ja matala-annoksisen antrasykliinin samanaikaisesta annostelusta tähän mennessä kertynyt käyttökokemus rajoittuu kahteen tutkimukseen (MO16432 ja BO22227).
Herceptiniä annettiin keskeisessä kliinisessä tutkimuksessa MO16432 samanaikaisesti kolme doksorubisiinisykliä käsittävän neoadjuvanttisolunsalpaajahoidon kanssa (kumulatiivinen annos 180 mg/m2).
Oireisen sydämen toimintahäiriön esiintyvyys Herceptin-haarassa oli 1,7 %.
Keskeisen kliinisen tutkimuksen BO22227 tarkoituksena oli osoittaa ihon alle annettavan Herceptin-lääkemuodon vertailukelpoisuus (non-inferiority) laskimoon annettavaan Herceptin-lääkemuotoon ensisijaisen farmakokineettisen (trastutsumabin jäännöspitoisuus (Ctrough) ennen syklin 8 annosta) ja tehoa miittaavan (patologinen kokonaisvaste [pCR] definitiivisen leikkauksen ajankohtana) päätetapahtuman suhteen (ks. ihon alle annettavan Herceptin-lääkemuodon valmisteyhteenvedon kohta Farmakodynamiikka). Herceptiniä annettiin keskeisessä kliinisessä tutkimuksessa BO22227 samanaikaisesti neljä epirubisiinisykliä käsittävän neoadjuvanttisolunsalpaajahoidon kanssa (kumulatiivinen annos 300 mg/m2). Kun seuranta-ajan mediaani oli yli 70 kuukautta, sydämen vajaatoiminnan/kongestiivisen sydämen vajaatoiminnan esiintyvyys laskimoon annettavaa Herceptin-lääkemuotoa saaneessa ryhmässä oli 0,3 %.
Kliinistä kokemusta yli 65-vuotiaista potilaista on vähän.
Infuusioon liittyvät reaktiot ja yliherkkyys
Herceptin-infuusion yhteydessä on raportoitu vakavia infuusioon liittyviä haittavaikutuksia, joita ovat olleet hengenahdistus, hypotensio, hengityksen vinkuminen, hypertensio, bronkospasmit, supraventrikulaarinen takyarytmia, happisaturaation huononeminen, anafylaksia, hengitysvaikeudet, urtikaria ja angioedeema (ks. kohta Haittavaikutukset). Näiden tapahtumien ilmaantumisriskiä voidaan vähentää esilääkityksellä. Suurin osa näistä ilmaantuu 2,5 tunnin sisällä ensimmäisen infuusion aloittamisesta. Jos infuusioon liittyvä reaktio ilmaantuu, Herceptin-infuusio on keskeytettävä tai infuusionopeutta hidastettava. Lisäksi potilaan tilaa on seurattava, kunnes kaikki havaitut oireet ovat hävinneet (ks. kohta Annostus ja antotapa). Nämä oireet voidaan hoitaa kipu-/kuumelääkkeillä, kuten meperidiinillä tai parasetamolilla, tai antihistamiinilla, kuten difenhydramiinilla. Enemmistöllä potilaista oireet lievittyivät ja heille annettiin Herceptin-infuusioita jatkossakin. Vakavia reaktioita on hoidettu onnistuneesti tukihoidolla, kuten lisähapella, beeta-agonisteilla ja kortikosteroideilla. Harvoissa tapauksissa nämä reaktiot aiheuttavat kliinisen tapahtumasarjan, joka johtaa potilaan kuolemaan. Kuolemaan johtavan reaktion vaara saattaa olla keskimääräistä suurempi niillä potilailla, joilla on lepohengenahdistusta, joka johtuu edenneen taudin komplikaatioista tai muusta samanaikaisesta sairaudesta. Siksi näitä potilaita ei pitäisi hoitaa Herceptinillä (ks. kohta Vasta-aiheet).
Alun paranemista seuraavaa kliinisen tilan heikkenemistä tai viivästyneitä reaktioita, joita on seurannut nopea kliinisen tilan heikkeneminen, on raportoitu. Kuolema on seurannut tuntien tai korkeintaan viikon sisällä infuusion jälkeen. Hyvin harvinaisissa tapauksissa potilaalle on ilmaantunut infuusioon liittyviä oireita ja keuhko-oireita yli 6 tunnin kuluttua Herceptin-infuusion aloittamisesta. Potilaita on varoitettava mahdollisista viivästyneistä oireista ja on ohjeistettava ottamaan yhteyttä lääkäriinsä, jos näitä oireita ilmaantuu.
Keuhkojen toimintaan liittyvät tapahtumat
Vaikeita, keuhkojen toimintaan liittyviä tapahtumia on raportoitu Herceptinin käytön yhteydessä myyntiluvan myöntämisen jälkeen (ks. kohta Haittavaikutukset). Nämä tapahtumat ovat satunnaisesti johtaneet kuolemaan. Lisäksi on esiintynyt interstitiaalista keuhkosairautta mukaan lukien keuhkoinfiltraatteja, akuuttia hengitysvaikeusoireyhtymää, keuhkokuumetta, keuhkotulehdusta, pleuraeffuusiota, hengitysvaikeuksia, akuuttia keuhkopöhöä ja hengityksen vajaatoimintaa. Interstitiaalisen keuhkosairauden riskitekijöitä ovat aiemmat tai samanaikaiset hoidot muilla antineoplastisilla lääkeaineilla, kuten taksaaneilla, gemsitabiinilla, vinorelbiinilla, ja sädehoito. Nämä tapahtumat voivat esiintyä osana infuusioon liittyvää reaktiota tai ilmaantua viiveellä. Keuhkojen toimintaan liittyvien reaktioiden vaara saattaa olla keskimääräistä suurempi niillä potilailla, joilla on lepohengenahdistusta edenneen taudin komplikaatioiden tai muun samanaikaisen sairauden takia. Siksi näitä potilaita ei pitäisi hoitaa Herceptinillä (ks. kohta Vasta-aiheet). Varovaisuutta on noudatettava erityisesti keuhkotulehduspotilailla, jotka saavat samanaikaisesti taksaaneja.
Apuaine, jonka vaikutus tunnetaan
Herceptin sisältää 0,6 mg polysorbaatti 20:tä per 150 mg:n injektiopullo, mikä vastaa 0,083 mg:aa/ml (kun se on saatettu käyttökuntoon 7,2 ml:lla steriiliä injektionesteisiin käytettävää vettä). Polysorbaatit saattavat aiheuttaa allergisia reaktioita.
Yhteisvaikutukset
Varsinaisia yhteisvaikutustutkimuksia ei ole tehty. Kliinisissä tutkimuksissa ei ole havaittu kliinisesti merkityksellisiä yhteisvaikutuksia Herceptinin ja muiden samanaikaisesti käytettyjen lääkevalmisteiden välillä.
Trastutsumabin vaikutus muiden antineoplastisten lääkeaineiden farmakokinetiikkaan
Farmakokineettiset tiedot HER2-positiivista metastasoitunutta rintasyöpää sairastavilla naisilla tehdyistä tutkimuksista BO15935 ja M77004 viittasivat siihen, että altistus paklitakselille ja doksorubisiinille (ja niiden pääasiallisille metaboliiteille 6-α-hydroksyylipaklitakselille, POH, ja doksorubisinolille, DOL) ei muuttunut trastutsumabin läsnäollessa (aloitusannos 8 mg/kg tai 4 mg/kg laskimoon, jonka jälkeen 6 mg/kg joka kolmas viikko tai 2 mg/kg joka viikko laskimoon).
Trastutsumabi saattaa kuitenkin suurentaa kokonaisaltistusta yhdelle doksorubisiinin metaboliitille (7-deoksi-13-dihydrodoksorubisinoni, D7D). D7D:n biologista aktiivisuutta ja tämän metaboliitin suurentuneen altistuksen kliinistä merkitystä ei tunneta.
Tiedot tutkimuksesta JP16003, joka oli yksihaarainen Herceptinillä (4 mg/kg aloitusannos laskimoon ja 2 mg/kg laskimoon viikoittain) ja dosetakselilla (60 mg/m2 laskimoon) toteutettu tutkimus HER2-positiivista metastasoitunutta rintasyöpää sairastavilla japanilaisilla naisilla, viittasivat siihen, että Herceptinin samanaikainen anto ei vaikuttanut dosetakselikerta-annoksen farmakokinetiikkaan. Tutkimus JP19959 oli tutkimuksen BO18255 (ToGA) osatutkimus pitkälle edennyttä mahasyöpää sairastavilla japanilaisilla mies- ja naispotilailla, ja siinä selvitettiin kapesitabiinin ja sisplatiinin farmakokinetiikkaa, kun niitä käytettiin yhdessä Herceptinin kanssa tai ilman Herceptiniä. Tämän osatutkimuksen tulokset viittasivat siihen, että sisplatiinin tai sisplatiinin ja Herceptinin yhdistelmän samanaikainen käyttö ei vaikuttanut altistumiseen kapesitabiinin biologisesti aktiivisille metaboliiteille (esim. 5-FU:lle). Kapesitabiinin pitoisuudet olivat kuitenkin suuremmat ja puoliintumisaika pidempi, kun sitä käytettiin yhdistelmänä Herceptinin kanssa. Tiedot viittasivat myös siihen, että kapesitabiinin tai kapesitabiinin ja Herceptinin yhdistelmän samanaikainen käyttö ei vaikuttanut sisplatiinin farmakokinetiikkaan.
Farmakokineettiset tiedot tutkimuksesta H4613g/GO01305, joka toteutettiin metastasoitunutta tai paikallisesti edennyttä leikkaushoitoon soveltumatonta HER2-positiivista syöpää sairastavilla potilailla, viittasivat siihen ettei trastutsumabi vaikuttanut karboplatiinin farmakokinetiikkaan.
Antineoplastisten lääkeaineiden vaikutus trastutsumabin farmakokinetiikkaan
Kun Herceptin-monoterapian (4 mg/kg aloitusannos /2 mg/kg kerran viikossa laskimoon) jälkeen simuloituja seerumin trastutsumabipitoisuuksia verrattiin HER2-positiivista metastasoitunutta rintasyöpää sairastavien japanilaisten naisten seerumissa havaittuihin pitoisuuksiin (tutkimus JP16003), näyttöä ei todettu dosetakselin samanaikaisen annon farmakokineettisistä vaikutuksista trastutsumabin farmakokinetiikkaan.
Kahdesta vaiheen II tutkimuksesta (BO15935 ja M77004) ja yhdestä vaiheen III tutkimuksesta (H0648g), joissa potilaat saivat samanaikaisesti Herceptin- ja paklitakselihoitoa, sekä kahdesta vaiheen II tutkimuksesta, joissa Herceptin annettiin monoterapiana (W016229 ja MO16982) HER2-positiivista metastasoitunutta rintasyöpää sairastaville naisille, saatujen farmakokineettisten tulosten vertailu osoitti, että seerumissa todettujen pienimpien trastutsumabipitoisuuksien yksilölliset arvot ja keskiarvot vaihtelivat tutkimusten sisällä ja tutkimusten välillä, mutta paklitakselin samanaikaisesta annosta ei todettu selvää vaikutusta trastutsumabin farmakokinetiikkaan. Tutkimuksesta M77004, jossa HER2-positiivista metastasoitunutta rintasyöpää sairastavat naiset saivat samanaikaisesti Herceptiniä, paklitakselia ja doksirubisiinia, sekä tutkimuksista, joissa Herceptiniä annettiin monoterapiana (H0649g) tai yhdistelmänä antrasykliinien sekä syklofosfamidin tai paklitakselin (tutkimus H0648g) kanssa, saatujen trastutsumabin farmakokinetiikkaa koskevien tietojen vertailu viittasi siihen, etteivät doksorubisiini ja paklitakseli vaikuta trastutsumabin farmakokinetiikkaan.
Tutkimuksen H4613g/GO01305 farmakokineettiset tiedot viittasivat siihen, ettei karboplatiini vaikuttanut trastutsumabin farmakokinetiikkaan.
Anastrotsolin samanaikainen anto ei näyttänyt vaikuttavan trastutsumabin farmakokinetiikkaan.
Raskaus ja imetys
Naiset, jotka voivat tulla raskaaksi
Naisia, jotka voivat tulla raskaaksi, on neuvottava käyttämään tehokasta ehkäisyä Herceptin-hoidon aikana ja seitsemän kuukautta hoidon päättymisen jälkeen (ks. kohta Farmakokinetiikka).
Raskaus
Cynomolgus-apinoilla tehdyissä lisääntymistutkimuksissa, joissa käytettiin jopa 25-kertaisia annoksia verrattuna ihmisille annettavaan viikoittaiseen ylläpitoannokseen (2 mg/kg Herceptiniä laskimoon), ei havaittu lääkkeen vaikuttavan haitallisesti apinoiden fertiliteettiin eikä aiheuttavan haittaa niiden sikiöille. Trastutsumabin todettiin siirtyvän istukan läpi tiineyden alku- (päivinä 20-50) ja loppuvaiheessa (päivinä 120-150). Ei tiedetä, onko Herceptinillä haitallisia vaikutuksia ihmisen hedelmällisyyteen. Koska eläimillä suoritetuista tutkimuksista saatavat tulokset eivät aina ennusta ihmisissä esille tulevia vaikutuksia, Herceptinin käyttöä pitäisi välttää raskauden aikana, ellei äidin mahdollisesti saamaa hyötyä katsota sikiölle mahdollisesti aiheutuvia haittoja suuremmaksi.
Myyntiluvan myöntämisen jälkeen Herceptiniä saavilla, raskaana olevilla naisilla on raportoitu sikiön munuaisten kasvun ja/tai toiminnan heikkenemistä, johon on liittynyt lapsiveden niukkuutta. Lisäksi muutama tapaus on yhdistetty sikiön kuolemaan johtaneeseen keuhkojen vajaakehitykseen.Raskaaksi tulleille naisille on annettava tietoa mahdollisista sikiövaurioista. Jos Herceptin-hoitoa päätetään antaa raskaana olevalle naiselle tai jos potilas tulee raskaaksi Herceptin-hoidon aikana tai 7 kuukauden kuluessa viimeisen Herceptin-annoksen jälkeen, moniammatillisen hoitotiimin tulisi seurata häntä tarkoin.
Imetys
Cynomolgus-apinoilla suoritetussa tutkimuksessa, jossa käytetty annos oli 25-kertainen verrattuna
ihmisille annettavaan viikoittaiseen ylläpitoannokseen (2 mg/kg Herceptiniä laskimoon) raskauden päivinä 120-150, havaittiin trastutsumabin erittyvän syntymän jälkeen apinoiden maitoon. Apinanpoikasten altistuminen trastutsumabille kohdussa ja seerumissa havaittu trastutsumabi eivät vaikuttaneet haitallisesti eläinten kasvuun ja kehitykseen niiden syntymästä yhden kuukauden ikään saakka. Trastutsumabin erittymisestä ihmisen äidinmaitoon ei ole tietoa. Imettämistä olisi vältettävä Herceptin-hoidon ajan ja seitsemän kuukautta viimeisen Herceptin-annoksen jälkeen, sillä ihmisen IgG erittyy äidinmaitoon eikä tiedetä, onko Herceptinistä mahdollisesti haittaa vauvalle.
Hedelmällisyys
Hedelmällisyyttä koskevia tietoja ei ole saatavissa.
Vaikutus ajokykyyn ja koneiden käyttökykyyn
Herceptinillä on vähäinen vaikutus ajokykyyn ja koneiden käyttökykyyn (ks. kohta Haittavaikutukset). Herceptin-hoidon aikana voi esiintyä huimausta ja uneliaisuutta (ks. kohta Haittavaikutukset). Mikäli potilaalle ilmaantuu infuusioon liittyviä oireita (ks. kohta Varoitukset ja käyttöön liittyvät varotoimet), häntä on neuvottava välttämään autolla ajoa tai koneiden käyttöä, kunnes oireet häviävät.
Haittavaikutukset
Turvallisuusprofiilin yhteenveto
Herceptinin (laskimoon ja ihon alle annettavat lääkemuodot) vakavimmat ja/tai yleisimmät raportoidut haittavaikutukset ovat sydämen toimintahäiriöt, infuusioon liittyvät reaktiot, hematologinen toksisuus (erityisesti neutropenia), infektiot ja keuhkoihin liittyvät haittavaikutukset.
Taulukoitu yhteenveto haittavaikutuksista
Tässä osiossa käytetään seuraavia yleisyysluokkia: hyvin yleinen (≥ 1/10), yleinen (≥ 1/100, < 1/10), melko harvinainen (≥ 1/1000, < 1/100), harvinainen (≥ 1/10000, < 1/1000) ja hyvin harvinainen (< 1/10000). Lisäksi käytetään myös luokkaa ”tuntematon” (koska saatavissa oleva tieto ei riitä arviointiin). Frekvenssiluokkien alla luetellut haitat on esitetty vakavuuden mukaisessa järjestyksessä, vakavin ensin.
Taulukossa 1 on lueteltu haittavaikutuksia, joita on raportoitu laskimoon annettavan Herceptin lääkemuodon monoterapiassa tai yhdessä solunsalpaajan kanssa keskeisissä kliinisissä tutkimuksissa ja markkinoille tulon jälkeen.
Kaikki termit perustuvat korkeimpaan prosenttiosuuteen, joka on esiintynyt keskeisissä kliinisissä tutkimuksissa. Taulukossa 1 on mukana lisäksi valmisteen markkinoille tulon jälkeen raportoidut termit.
Taulukko 1 Haittavaikutukset, joita on raportoitu laskimoon annettavassa Herceptin-monoterapiassa tai yhdessä solunsalpaajan kanssa keskeisissä kliinisissä tutkimuksissa (N = 8386) ja markkinoille tulon jälkeen
Elinjärjestelmä | Haittavaikutus | Esiintyvyys |
Infektiot | Infektio | Hyvin yleinen |
Nenänielun tulehdus | Hyvin yleinen | |
Neutropeeninen sepsis | Yleinen | |
Virtsarakkotulehdus | Yleinen | |
Influenssa | Yleinen | |
Sinuiitti | Yleinen | |
Ihotulehdus | Yleinen | |
Riniitti | Yleinen | |
Ylempien hengitysteiden infektio | Yleinen | |
Virtsatieinfektio | Yleinen | |
Nielutulehdus | Yleinen | |
Hyvän- ja pahanlaatuiset kasvaimet (mukaan lukien kystat ja polyypit) | Malignin kasvaimen progressio | Tuntematon |
Kasvaimen progressio | Tuntematon | |
Veri- ja imukudos | Kuumeinen neutropenia | Hyvin yleinen |
Anemia | Hyvin yleinen | |
Neutropenia | Hyvin yleinen | |
Valkosolujen määrän aleneminen/leukopenia | Hyvin yleinen | |
Trombosytopenia | Hyvin yleinen | |
Hypoprotrombinemia | Tuntematon | |
Immuuni trombosytopenia | Tuntematon | |
Immuunijärjestelmä | Yliherkkyys | Yleinen |
+Anafylaktinen reaktio | Harvinainen | |
+Anafylaktinen sokki | Harvinainen | |
Aineenvaihdunta ja ravitsemus | Painon aleneminen / laihtuminen | Hyvin yleinen |
Anoreksia | Hyvin yleinen | |
Tuumorilyysioireyhtymä | Tuntematon | |
Hyperkalemia | Tuntematon | |
Psyykkiset häiriöt | Unettomuus | Hyvin yleinen |
Ahdistuneisuus | Yleinen | |
Depressio | Yleinen | |
Hermosto | 1Vapina | Hyvin yleinen |
Heitehuimaus | Hyvin yleinen | |
Päänsärky | Hyvin yleinen | |
Tuntoharhat | Hyvin yleinen | |
Makuhäiriö | Hyvin yleinen | |
Perifeerinen neuropatia | Yleinen | |
Hypertensio | Yleinen | |
Uneliaisuus | Yleinen | |
Silmät | Sidekalvotulehdus | Hyvin yleinen |
Lisääntynyt kyynelnesteen eritys | Hyvin yleinen | |
Kuivasilmäisyys | Yleinen | |
Papilledeema | Tuntematon | |
Verkkokalvoverenvuoto | Tuntematon | |
Kuulo ja tasapainoelin | Kuurous | Melko harvinainen |
Sydän | 1 Verenpaineen lasku | Hyvin yleinen |
1 Verenpaineen nousu | Hyvin yleinen | |
1 Sydämenlyönnin epäsäännöllisyys | Hyvin yleinen | |
1 Sydämen lepatus | Hyvin yleinen | |
Ejektiofraktion aleneminen* | Hyvin yleinen | |
+Sydämen vajaatoiminta (kongestiivinen) | Yleinen | |
+1 Supraventrikulaarinen takyarytmia | Yleinen | |
Kardiomyopatia | Yleinen | |
1 Sydämentykytys | Yleinen | |
Perikardiaalinen effuusio | Melko harvinainen | |
Sydänperäinen sokki | Tuntematon | |
Galoppirytmi | Tuntematon | |
Verisuonisto | Kuumat aallot | Hyvin yleinen |
+1 Hypotensio | Yleinen | |
Vasodilataatio | Yleinen | |
Hengityselimet, rintakehä ja välikarsina | +Hengenahdistus | Hyvin yleinen |
Yskä | Hyvin yleinen | |
Nenäverenvuoto | Hyvin yleinen | |
Nuha | Hyvin yleinen | |
+Keuhkokuume | Yleinen | |
Astma | Yleinen | |
Keuhkojen toimintahäiriö | Yleinen | |
+Pleuraeffuusio | Yleinen | |
+1 Vinkuva hengitys | Melko harvinainen | |
Keuhkokuume | Melko harvinainen | |
+Keuhkofibroosi | Tuntematon | |
+Hengitysvaikeudet | Tuntematon | |
+Hengitysvajaus | Tuntematon | |
+Keuhkoinfiltraatio | Tuntematon | |
+Akuutti keuhkopöhö | Tuntematon | |
+Akuutti hengitysvaikeusoireyhtymä | Tuntematon | |
+Bronkospasmi | Tuntematon | |
+Hypoksia | Tuntematon | |
+Happisaturaation aleneminen | Tuntematon | |
Nielun turvotus | Tuntematon | |
Ortopnea | Tuntematon | |
Keuhkopöhö | Tuntematon | |
Interstitiaalinen keuhkosairaus | Tuntematon | |
Ruoansulatuselimistö | Ripuli | Hyvin yleinen |
Oksentelu | Hyvin yleinen | |
Pahoinvointi | Hyvin yleinen | |
1Huulien turvotus | Hyvin yleinen | |
Vatsakipu | Hyvin yleinen | |
Dyspepsia | Hyvin yleinen | |
Ummetus | Hyvin yleinen | |
Stomatiitti | Hyvin yleinen | |
Peräpukamat | Yleinen | |
Suun kuivuus | Yleinen | |
Maksa ja sappi | Maksasoluvaurio | Yleinen |
Hepatiitti | Yleinen | |
Maksan koputusarkuus | Yleinen | |
Keltaisuus | Harvinainen | |
Iho ja ihonalainen kudos | Eryteema | Hyvin yleinen |
Ihottuma | Hyvin yleinen | |
1Kasvojen turvotus | Hyvin yleinen | |
Alopesia | Hyvin yleinen | |
Kynsiongelmat | Hyvin yleinen | |
Käsi-jalkaoireyhtymä | Hyvin yleinen | |
Akne | Yleinen | |
Kuiva iho | Yleinen | |
Ekkymoosi | Yleinen | |
Liiallinen hikoilu | Yleinen | |
Makulopapulaarinen ihottuma | Yleinen | |
Kutina | Yleinen | |
Kynsien katkeilu | Yleinen | |
Ihotulehdus | Yleinen | |
Nokkosrokko | Melko harvinainen | |
Angioedema | Tuntematon | |
Luusto, lihakset ja sidekudos | Nivelkipu | Hyvin yleinen |
1Lihaskireys | Hyvin yleinen | |
Myalgia | Hyvin yleinen | |
Niveltulehdus | Yleinen | |
Selkäkipu | Yleinen | |
Luukipu | Yleinen | |
Lihaspasmi | Yleinen | |
Niskakipu | Yleinen | |
Raajakipu | Yleinen | |
Munuaiset ja virtsatiet | Munuaisten toimintahäiriö | Yleinen |
Membranoottinen glomerulonefriitti | Tuntematon | |
Glomerulonefropatia | Tuntematon | |
Munuaisten vajaatoiminta | Tuntematon | |
Raskauteen, synnytykseen ja perinataalikauteen liittyvät haitat | Lapsiveden vähäisyys | Tuntematon |
Munuaisten vajaakehitys | Tuntematon | |
Keuhkojen kehittymättömyys | Tuntematon | |
Sukupuolielimet ja rinnat | Rintatulehdus/maitorauhastulehdus | Yleinen |
Yleisoireet ja antopaikassa todettavat haitat | Voimattomuus | Hyvin yleinen |
Rintakehän kipu | Hyvin yleinen | |
Vilunväristykset | Hyvin yleinen | |
Väsymys | Hyvin yleinen | |
Influenssan kaltaiset oireet | Hyvin yleinen | |
Infuusioon liittyvät reaktiot | Hyvin yleinen | |
Kipu | Hyvin yleinen | |
Kuume | Hyvin yleinen | |
Limakalvotulehdus | Hyvin yleinen | |
Perifeerinen turvotus | Hyvin yleinen | |
Huonovointisuus | Yleinen | |
Turvotus | Yleinen | |
Vammat ja myrkytykset | Ruhjevammat | Yleinen |
+ tarkoittaa haittavaikutuksia, joita on raportoitu kuolemien yhteydessä.
1 tarkoittaa haittavaikutuksia, joita on raportoitu pääasiassa infuusioon liittyvien reaktioiden yhteydessä. Tarkkoja prosenttiosuuksia ei ole saatavilla.
* esiintynyt taksaanien kanssa antrasykliini-hoidon jälkeen.
Lisätietoja valikoiduista haittavaikutuksista
Sydämen toimintahäiriöt
Kongestiivinen ydämen vajaatoiminta (NYHA-luokka II–IV) on yleinen haittavaikutus Herceptinin käytön yhteydessä, ja se saattaa johtaa kuolemaan (ks. kohta Varoitukset ja käyttöön liittyvät varotoimet). Herceptin-hoitoa saaneilla potilailla on havaittu sydämen vajaatoiminnan oireita ja löydöksiä, kuten hengenahdistusta, asentoon liittyvää hengenahdistusta, lisääntynyttä yskää, keuhkoödeemaa, S3-galoppirytmiä tai sydänkammioiden ejektiofraktion alentumista (ks. kohta Varoitukset ja käyttöön liittyvät varotoimet).
Kolmessa keskeisessä kliinisessä Herceptinin käyttöä liitännäishoitona selvittäneessä tutkimuksessa sydämen luokan 3-4 toimintahäiriöiden (erityisesti oireinen sydämen vajaatoiminta) esiintyvyys oli yhtä suuri potilailla, jotka saivat pelkkää solunsalpaajahoitoa (eivät saaneet Herceptiniä) verrattuna potilaisiin jotka saivat Herceptiniä taksaanien jälkeen (0,3–0,4 %). Esiintyvyys oli korkein potilailla, joille annosteltiin samanaikaisesti Herceptiniä ja taksaaneilla (2,0 %). Herceptinin ja matala-annoksisen antrasykliinin samanaikaisesta neoadjuvanttikäytöstä on vähän käyttökokemusta (ks. kohta Varoitukset ja käyttöön liittyvät varotoimet).
Kun Herceptiniä annettiin liitännäishoitona annetun solunsalpaajahoidon päättymisen jälkeen, NYHA III–IV -luokan sydämen vajaatoimintaa todettiin 0,6 %:lla yhden vuoden tutkimushaaran potilaista 12 kuukauden mediaaniseuranta-ajan jälkeen. Tutkimuksen BO16348 kahdeksan vuoden mediaaniseuranta-ajan jälkeen vaikean sydämen kongestiivisen vajaatoiminnan (NYHA-luokat III ja IV) ilmaantuvuus vuoden ajan Herceptin-hoitoa saaneessa ryhmässä oli 0,8 % ja lievän oireisen ja oireettoman vasemman kammion toimintahäiriön ilmaantuvuus oli 4,6 %.
Vaikea sydämen kongestiivinen vajaatoiminta korjaantui 71,4 %:lla Herceptin-hoitoa saaneista potilaista (korjaantumisen määritelmä oli LVEF-arvo ≥ 50 % vähintään kahdesti perättäin tapahtuman jälkeen). Lievä oireinen tai oireeton vasemman kammion toimintahäiriö korjautui 79,5 %:lla potilaista. Noin 17 % sydämen toimintahäiriöihin liittyvistä haitoista ilmaantui Herceptin-hoidon lopettamisen jälkeen.
Levinneen taudin pivotaalitutkimuksissa sydämen toimintahäiriöiden esiintyvyys vaihteli välillä 9 %–12 %, kun laskimoon annettava Herceptin oli yhdistetty paklitakseliin verrattuna paklitakseliin yksin (1 %–4 %). Herceptin-monoterapiahoidossa esiintyvyys oli välillä 6 % – 9 %. Sydämen toimintahäiriöitä esiintyi eniten potilailla, jotka saivat Herceptin-hoidon yhteydessä samanaikaisesti antrasykliiniä/syklofosfamidia (27 %). Esiintyvyys oli merkittävästi suurempi kuin pelkällä antrasykliinillä/syklofosfamidilla (7 %–10 %). Sydämen toiminnan seurantatutkimuksissa oireisen kongestiivisen sydämen vajaatoiminnan esiintyvyys oli 2,2 % potilailla, jotka saivat sekä Herceptiniä että dosetakselia verrattuna 0 % esiintyvyyteen pelkkää dosetakselia saaneilla potilailla. Suurimmalla osalla potilaista (79 %), joille ilmaantui näissä tutkimuksissa sydämen toimintahäiriöitä, tila parani kongestiivisen sydämen vajaatoiminnan tavanomaisella lääkehoidolla.
Infuusioon liittyvät reaktiot, allergiatyyppiset reaktiot ja yliherkkyys
Arviolta noin 40 % Herceptiniä saaneista potilaista saa jonkinlaisia infuusioon liittyviä reaktioita. Suurin osa infuusioon liittyvistä reaktioista on kuitenkin voimakkuudeltaan lieviä tai kohtalaisia (NCI-CTC luokitus). Infuusioon liittyvillä reaktioilla on taipumus esiintyä hoidon alussa esim. infuusioiden 1, 2 ja 3 aikana ja niiden esiintyminen harvenee seuraavien infuusioiden yhteydessä. Reaktioita ovat vilunväristykset, kuume, hengenahdistus, hypotensio, hengityksen vinkuminen, bronkospasmi, takykardia, vähentynyt happisaturaatio, hengitysvaikeudet, ihottuma, pahoinvointi, oksentelu ja päänsärky (ks. kohta Varoitukset ja käyttöön liittyvät varotoimet). Infuusioon liittyvien reaktioiden kaikkien vaikeusasteiden esiintyvyys vaihteli eri tutkimuksissa käyttöaiheesta ja tietojenkeruumenetelmästä riippuen sekä riippuen siitä, annettiinko trastutsumabi samanaikaisesti solunsalpaajahoidon kanssa vai monoterapiana.
Vaikeita anafylaktisia oireita, jotka vaativat välittömiä toimenpiteitä, voi esiintyä tavallisesti joko ensimmäisen tai toisen Herceptin-infuusion yhteydessä (ks. kohta Varoitukset ja käyttöön liittyvät varotoimet), ja ne saattavat johtaa kuolemaan.
Yksittäisissä tapauksissa on havaittu anafylaktoidisia reaktioita.
Hematologinen toksisuus
Kuumeista neutropeniaa, leukopeniaa, anemiaa, trombosytopeniaa ja neutropeniaa esiintyy hyvin yleisesti. Hypoprotrombinemian esiintyvyyttä ei tunneta. Neutropenian riski saattaa hieman lisääntyä, jos trastutsumabia annostellaan dosetakselin kanssa antrasykliinihoidon jälkeen.
Keuhkoihin liittyvät haittatapahtumat
Vaikeita keuhkoihin liittyviä haittatapahtumia esiintyy Herceptin-infuusion yhteydessä, ja ne ovat saattaneet johtaa kuolemaan. Näitä haittatapahtumia ovat mm. keuhkoinfiltraatti, akuutti hengitysvaikeusoireyhtymä, keuhkokuume, keuhkotulehdus, pleuraeffuusio, hengitysvaikeudet, akuutti keuhkopöhö ja hengityksen vajaatoiminta (ks. kohta Varoitukset ja käyttöön liittyvät varotoimet).
Tarkemmat tiedot riskinhallintatoimenpiteistä on esitetty Varoituksissa ja käyttöön liittyvissä varotoimissa (kohta Varoitukset ja käyttöön liittyvät varotoimet), ja ne ovat yhdenmukaisia EU:n riskinhallintasuunnitelman kanssa.
Immunogeenisuus
Kun varhaisen vaiheen rintasyövän neoadjuvantti-adjuvanttihoitoa koskevassa tutkimuksessa (BO22227) seuranta-ajan mediaani oli yli 70 kuukautta, 10,1 %:lle (30/296) laskimoon annettavaa Herceptin-lääkemuotoa saaneista potilaista oli kehittynyt vasta-aineita trastutsumabille. Neutraloivia vasta-aineita havaittiin lähtötilanteen jälkeen otetuista näytteistä 2 potilaalla 30 potilaasta laskimoon annettavaa Herceptin-lääkemuotoa saaneessa hoitoryhmässä.
Näiden vasta-aineiden kliinistä merkitystä ei tiedetä. Antoon liittyneiden reaktioiden ilmaantuvuuden perusteella vasta-aineet trastutsumabille eivät vaikuttaneet laskimoon annettavan Herceptin-lääkemuodon farmakokineettisiin ominaisuuksiin, tehoon (määriteltiin patologisena kokonaisvasteena, pathological Complete Response, [pCR] ja tapahtumavapaana elinaikana) ja turvallisuuteen.
Herceptinin käytöstä mahasyövän hoitoon ei ole immunogeenisuustietoja saatavissa.
Herceptin-hoidon vaihtaminen laskimoon annettavasta lääkemuodosta ihon alle annettavaan lääkemuotoon ja päinvastoin
Tutkimuksessa MO22982 selvitettiin Herceptin-hoidon vaihtamista laskimoon annettavasta lääkemuodosta Herceptinin ihon alle annettavaan lääkemuotoon ja päinvastoin. Ensisijainen tavoite tässä tutkimuksessa oli arvioida sitä, valitseeko potilas mieluummin trastutsumabin laskimoon vai ihon alle annettavan lääkemuodon. Tässä tutkimuksessa oli mukana kaksi kohorttia (toisessa annettiin injektiopullossa olevaa ihon alle annettavaa lääkemuotoa ja toisessa antolaitteessa olevaa ihon alle annettavaa lääkemuotoa) kahden ristikkäisryhmän koeasetelmassa, jossa 488 potilasta satunnaistettiin kahteen hoito-ohjelmaan, joissa Herceptin-hoitoa annettiin kolmen viikon välein (i.v. [hoitosyklit 1−4]→ s.c. [hoitosyklit 5−8] tai s.c. [hoitosyklit 1−4]→ i.v. [hoitosyklit 5−8]). Potilaat joko eivät olleet saaneet aiemmin laskimoon annettavaa Herceptin-hoitoa (20,3 %) tai olivat aiemmin saaneet Herceptin-hoitoa laskimoon (79,7 %). Hoito-ohjelmassa i.v.→s.c. (injektiopullossa olevaa ihon alle annettavaa lääkemuotoa ja antovälineistössä olevaa ihon alle annettavaa lääkemuotoa saaneet kohortit yhteensä) haittatapahtumien (kaikkien vaikeusasteiden) esiintyvyydeksi kuvattiin ennen lääkevalmisteen vaihtoa (syklit 1–4) 53,8 % ja lääkevalmisteen vaihdon jälkeen (syklit 5–8) 56,4 %. Hoito-ohjelmassa s.c.→i.v. (injektiopullossa olevaa ihon alle annettavaa lääkemuotoa ja antovälineistössä olevaa ihon alle annettavaa lääkemuotoa saaneet kohortit yhteensä) haittatapahtumien (kaikkien vaikeusasteiden) esiintyvyydeksi kuvattiin ennen lääkevalmisteen vaihtoa 65,4 % ja lääkevalmisteen vaihdon jälkeen 48,7 %.
Vakavia haittatapahtumia, luokan 3 haittatapahtumia ja hoidon keskeyttämisiä haittatapahtumien vuoksi todettiin ennen hoidon vaihtamista (hoitosyklit 1−4) vähän (< 5 %), ja näiden yleisyys oli samankaltainen kuin hoidon vaihtamisen jälkeen (hoitosyklit 5−8). Luokan 4 tai luokan 5 haittatapahtumia ei raportoitu.
Epäillyistä haittavaikutuksista ilmoittaminen
On tärkeää ilmoittaa myyntiluvan myöntämisen jälkeisistä lääkevalmisteen epäillyistä haittavaikutuksista. Se mahdollistaa lääkevalmisteenhyöty-haittatasapainon jatkuvan arvioinnin. Terveydenhuollon ammattilaisia pyydetään ilmoittamaan kaikista epäillyistä haittavaikutuksista seuraavalle taholle:
www‐sivusto: www.fimea.fi
Lääkealan turvallisuus‐ ja kehittämiskeskus Fimea
Lääkkeiden haittavaikutusrekisteri
PL 55
00034 FIMEA
Yliannostus
Kliinisissä tutkimuksissa ei ole saatu kokemuksia yliannostuksesta ihmisellä. Yli 10 mg:n/kg kerta-annoksia ei ole annettu kliinisissä tutkimuksissa. Kliinisissä tutkimuksissa metastasoitunutta mahasyöpää sairastavilla potilailla on tutkittu aloitusannosta 8 mg/kg, jonka jälkeen ylläpitoannosta 10 mg/kg kolmen viikon välein. Potilaat sietivät hyvin annoksia aina 10 mg:aan/kg asti.
Farmakologiset ominaisuudet
Farmakodynamiikka
Farmakoterapeuttinen ryhmä: Antineoplastiset lääkeaineet, monoklonaaliset vasta-aineet, ATC-koodi: L01FD01
Trastutsumabi on humanisoitu, rekombinantti, monoklonaalinen IgG1-vasta-aine ihmisen epidermaalisen kasvutekijän reseptoria 2 (HER2) vastaan. Noin 20 - 30 % primaarisista rintasyövistä yli-ilmentää HER2:ta. HER2-positiivisen mahasyövän osuus määritettiin tutkimuksissa immunohistokemiallisesti (IHC) ja fluoresenssi in situ -hybridisaatiolla (FISH) tai kromogeenisella in situ -hybridisaatiolla (CISH). HER2-positiivisten osuus vaihteli laajasti (6,8 - 34,0 % ICH:lla ja 7,1 % - 42,6 % FISH:llä). Tutkimuksissa on havaittu taudista vapaan elinajan olevan lyhyempi sellaisilla rintasyöpäpotilailla, joiden kasvaimet yli-ilmentävät HER2:ta verrattuna potilaisiin, joiden kasvaimet eivät yli-ilmennä HER2:ta. Reseptorin (ECD, p105) solunulkoista aluetta voi vapautua verenkiertoon ja olla mitattavissa seerumista.
Vaikutusmekanismi
Trastutsumabi sitoutuu suurella affiniteetilla ja spesifisyydellä HER2:n ekstrasellulaarisen domeenin solukalvoon, aladomeeniin IV. Trastutsumabin HER2:en sitoutuminen inhiboi ligandista riippumatonta HER2-viestinvälitystä ja estää sen ekstrasellulaarisen domeenin proteolyyttisen hajoituksen (HER2:n aktivoitumismekanismi). Sekä in vitro että eläinkokeissa trastutsumabin on osoitettu estävän ihmisen HER2-proteiinia yli-ilmentävien syöpäsolujen jakautumista. Lisäksi trastutsumabi käynnistää tehokkaasti vasta-aineriippuvaisen soluvälitteisen sytotoksisuuden (ADCC). In vitro trastutsumabi käynnistää ADCC:n ensisijaisesti niitä syöpäsoluja vastaan, jotka yli-ilmentävät HER2:ta verrattuna niihin syöpäsoluihin, jotka eivät yli-ilmennä HER2:ta.
HER2-proteiinin yli-ilmentymän tai HER2-geenin monistuman toteaminen
Rintasyövän HER2-proteiinin yli-ilmentymän tai HER2-geenin monistuman toteaminen
Herceptiniä olisi annettava ainoastaan potilaille, joiden kasvaimet yli-ilmentävät HER2:ta tai joiden kasvaimissa todetaan HER2-geenin monistuma määritettynä tarkalla ja validoidulla määritysmenetelmällä. HER2-proteiinin yli-ilmentymän toteamiseksi tulisi käyttää immunohistokemiallista määritystä (IHC) fiksoidusta kasvainkudospalasta (ks. kohta Varoitukset ja käyttöön liittyvät varotoimet). HER2-geenin monistuma tulisi määrittää fluoresenssi in situ -hybridisaatiolla (FISH) tai kromogeenisella in situ -hybridisaatiolla (CISH) fiksoidusta kasvainkudospalasta. Herceptin-hoito soveltuu potilaille, joilla todetaan olevan vahva HER2:n yli-ilmentymä (3+ pistettä IHC-menetelmällä määritettynä) tai positiivinen tulos FISH- tai CISH-tekniikalla.
Sen varmistamiseksi, että saatu tulos on sekä oikea että toistettava, edellä mainitut testit on suoritettava erikoistuneessa laboratoriossa, jossa käytettyjen menetelmien asianmukainen validointi on taattu.
IHC-värjäytymiskuvion arvioinnissa suositellaan käytettäväksi seuraavanlaista pisteytystä (ks. taulukko 2):
Taulukko 2 Suositeltu pisteytys IHC-värjäytymiskuvion arvioinnissa rintasyövässä
Pisteytys | Värjäytymiskuvio | HER2-yli-ilmentymän arviointi |
0 | Ei havaittavaa värjäytymistä tai solukalvojen värjäytymistä havaittavissa < 10 %:ssa syöpäsoluista | Negatiivinen |
1+ | Haalea/tuskin havaittavissa oleva solukalvojen värjäytyminen > 10 %:ssa syöpäsoluista. Värjäytyneiden solujen kalvot vain osittain värjäytyneet | Negatiivinen |
2+ | Heikosta kohtalaiseksi luokiteltava solukalvojen täydellinen värjäytyminen > 10 %:ssa syöpäsoluista | Moniselitteinen |
3+ | Voimakkaaksi luokiteltava solukalvojen täydellinen värjäytyminen > 10 %:ssa syöpäsoluista | Positiivinen |
FISH- tai SISH-tekniikalla saatua tulosta pidetään yleisesti positiivisena, jos HER2-geenin kopioiden määrä per kasvainsolu jaettuna kromosomi 17:n kopioiden lukumäärällä antaa tulokseksi 2 tai enemmän.
CISH-tekniikalla saatua tulosta pidetään yleisesti positiivisena, jos yli 50 %:ssa kasvainsoluista HER2-geenin kopioiden määrä tumaa kohti on yli 5.
Tarkempia tietoja määrityksen suorittamisesta ja tulosten tulkinnasta on saatavana validoitujen FISH- ja CISH-testien pakkausselosteista. Viralliset HER2-testausta koskevat suositukset on myös hyvä huomioida.
Käytettäessä muita menetelmiä HER2-proteiinin yli-ilmentymän tai HER2-geenin monistuman määritykseen analyysit on tehtävä ainoastaan laboratorioissa, jotka käyttävät asianmukaisesti validoituja, ajan tasalla olevia menetelmiä. Tällaisten menetelmien täytyy olla riittävän toistettavia ja tarkkoja, jotta ne osoittavat HER2:n yli-ilmentymän, ja niiden tulee myös pystyä erottamaan HER2:n kohtalainen (yhdenmukainen värjäytymisasteen 2+ kanssa) ja vahva (yhdenmukainen värjäytymisasteen 3+ kanssa) yli-ilmentymä.
Mahasyövän HER2-proteiinin yli-ilmentymän tai HER2-geenin monistuman toteaminen
HER2-proteiinin yli-ilmentymän tai HER2-geenin monistuman toteamiseen pitäisi käyttää vain tarkkaa ja validoitua määritysmenetelmää. Ensisijaisena testausmenetelmänä suositellaan immunohistokemiallista määritystä (IHC). Jos lisäksi vaaditaan HER2-geenin monistumamääritys, pitäisi käyttää joko hopea in situ -hybridisaatio SISH-menetelmää tai FISH-teknologiaa. SISH-tekniikkaa suositellaan kuitenkin tuumorin histologian ja morfologian toteamiseksi samanaikaisesti. Sen varmistamiseksi, että testausmenetelmä on validoitu ja saatu tulos on sekä oikea että toistettava, edellä mainitut testit on suoritettava laboratoriossa, jossa on asianmukaisesti koulutettu henkilökunta. Pitoisuusmäärityksessä ja tulosten tulkinnassa on noudatettava koko ohjeistusta, joka toimitetaan käytössä olevan HER2- pitoisuustestin yhteydessä.
ToGA-tutkimuksessa (BO18255) potilaat, joiden kasvaimet olivat joko IHC3+ tai FISH-positiivisia, määritettiin HER2-positiivisiksi, ja heidät otettiin tutkimukseen. Kliinisten tutkimusten tuloksien perusteella hyöty pääasiassa rajoittui potilaisiin, joilla oli vahva HER2:n yli-ilmentymä (IHC3+ tai IHC2+ ja positiivinen FISH tulos).
Menetelmien vertailututkimuksessa (tutkimus D008548) havaittiin suuri yhdenmukaisuus (>95 %) SISH- ja FISH-menetelmissä HER2-geenin monistuman toteamisessa mahasyöpäpotilailla.
HER2-proteiinin yli-ilmentymän toteamiseksi pitäisi käyttää immunohistokemiallista määritystä (IHC) fiksoidusta kasvainkudospalasta. HER2-geenin monistuma pitäisi määrittää fiksoidusta kasvainkudospalasta in situ -hybridisaatiolla käyttämällä joko SISH- tai FISH-menetelmää.
IHC-värjäytymiskuvion arvioinnissa suositellaan käytettäväksi taulukossa 3 esitettyä pisteytystä.
Taulukko 3 Suositeltu pisteytys IHC-värjäytymiskuvion arvioinnissa mahasyövässä
Pisteytys | Kirurginen näyte värjäytymiskuvio | Biopsinäyte Värjäytymiskuvio | HER2-yli-ilmentymän arviointi |
0 | Ei havaittavaa värjäytymistä tai solukalvojen värjäytymistä havaittavissa < 10 %:ssa syöpäsoluista | Syöpäsoluissa ei havaittavaa värjäytymistä tai mitään solukalvojen värjäytymistä | Negatiivinen |
1+ | Haalea/tuskin havaittavissa oleva solukalvojen värjäytyminen > 10 %:ssa soluista. Värjäytyneiden solujen kalvot vain osittain värjäytyneet | Syöpäsolurykelmien haalea/tuskin havaittavissa oleva solukalvojen värjäytyminen riippumatta värjäytyneiden syöpäsolujen osuudesta. | Negatiivinen |
2+ | Heikosta kohtalaiseksi luokiteltava solukalvojen täydellinen, basolateraalinen tai lateraalinen värjäytyminen > 10 %:ssa syöpäsoluista | Syöpäsolurykelmien heikosta kohtalaiseksi luokiteltava solukalvojen värjäytyminen riippumatta värjäytyneiden syöpäsolujen osuudesta. | Moniselitteinen |
3+ | Voimakkaaksi luokiteltava solukalvojen täydellinen, basolateraallinen tai lateraalinen värjäytyminen > 10 %:ssa syöpäsoluista | Syöpäsolurykelmien voimakkaaksi luokiteltava solukalvojen täydellinen, basolateraalinen tai lateraalinen värjäytyminen riippumatta värjäytyneiden syöpäsolujen osuudesta. | Positiivinen |
Yleisesti ottaen SISH- tai FISH-tulosta pidetään positiivisena, jos HER2-geenin kopioiden määrä per kasvainsolu jaettuna kromosomi 17:n kopioiden lukumäärällä antaa tulokseksi 2 tai enemmän.
Kliininen teho ja turvallisuus
Metastasoitunut rintasyöpä
Kliinisissä tutkimuksissa Herceptiniä on käytetty monoterapiana (Herceptin yksinään) hoidettaessa sellaisia potilaita, joiden metastasoitunut rintasyöpä yli-ilmentää HER2:ta ja joilla on metastasoitunut tauti, joka on uusiutunut yhden tai useamman solunsalpaajahoidon jälkeen.
Herceptiniä on myös annettu yhdistettynä paklitakseliin tai dosetakseliin sellaisille potilaille, jotka eivät olleet saaneet solunsalpaajahoitoa metastasoituneeseen tautiinsa. Aikaisemmin antrasykliiniin perustuvaa adjuvanttihoitoa saaneita potilaita hoidettiin paklitakselilla (175 mg/m2 kolme tuntia kestävänä infuusiona) joko yksinään tai yhdistettynä Herceptiniin. Keskeisessä tutkimuksessa, jossa annettiin pelkkää dosetakselia (100 mg/m2 yhden tunnin infuusiona) tai dosetakselia yhdistettynä Herceptiniin, 60 % potilaista oli saanut aikaisempaa antrasykliineihin pohjautuvaa adjuvanttihoitoa. Potilaita hoidettiin Herceptinillä taudin etenemiseen saakka.
Herceptinin ja paklitakselin yhdistelmähoidon tehoa ei ole tutkittu potilailla, joille ei ole annettu antrasykliinejä adjuvanttihoitona ennen yhdistelmähoidon aloittamista. Herceptinin ja dosetakselin yhdistelmä oli kuitenkin tehokas potilailla riippumatta siitä, olivatko he saaneet aikaisempaa antrasykliiniadjuvanttihoitoa.
Valittaessa potilaita keskeisiin kliinisiin tutkimuksiin, joissa potilaille annettiin joko Herceptin-monoterapiaa tai Herceptiniä yhdistettynä paklitakseliin, HER2-proteiinin yli-ilmentymä määritettiin immunohistokemiallisella HER2-värjäyksellä fiksoidusta rintasyöpäkasvaimen kudospalasta. Määrityksessä käytettiin hiirten monoklonaalisia vasta-aineita CB11 ja 4D5 ja kudospalat fiksoitiin formaliinilla tai Bouinin kiinnitysliuoksella. Keskuslaboratoriossa analysoitujen näytteiden tulosten tulkinnassa käytettiin asteikkoa 0 – 3+. Potilaat, joiden tulokseksi saatiin 2+ tai 3+, hyväksyttiin tutkimuksiin ja potilaat, joiden tulokseksi saatiin 0 tai 1+, poissuljettiin kliinisestä tutkimuksesta. Tutkimuksiin osallistuneista potilaista yli 70 %:lla testin tulos oli 3+. Tutkimustulosten perusteella hoidosta saatava hyöty oli suurempi niillä potilailla, joilla HER2-proteiinin yli-ilmentymä oli vahva (3+) verrattuna niihin potilaisiin, joilla yli-ilmentymä oli heikompi.
Immunohistokemia (IHC) oli pääasiallinen HER2-positiivisuuden testausmenetelmä keskeisessä tutkimuksessa, jossa annettiin joko dosetakselia yksinään tai Herceptinin kanssa. Pieni osa potilaista testattiin fluoresenssi in situ hybridisaatio (FISH) -menetelmällä. Tässä tutkimuksessa 87 %:lla mukaan otetuista potilaista tauti oli 3+ (määritettynä IHC-menetelmällä) ja 95 %:lla tauti oli 3+ (määritettynä IHC-menetelmällä) ja/tai FISH-positiivinen.
Metastasoitunut rintasyöpä, annostelu kerran viikossa
Monoterapia- ja yhdistelmähoitotutkimuksista saadut tulokset valmisteen tehosta on esitetty taulukossa 4:
Taulukko 4 Monoterapia- ja yhdistelmähoitotutkimuksista saadut tulokset valmisteen tehosta
Parametri | Monoterapia | Yhdistelmähoito | |||
Herceptin1 n = 172 | Herceptin + paklitakseli2 n = 68 | Paklitakseli2 n = 77 | Herceptin + dosetakseli3 n = 92 | Dosetakseli3 n = 94 | |
Vasteluku(95 %:n luottamusväli) | 18 % (13 - 25) | 49 % (36 – 61) | 17 % (9 - 27) | 61 % (50 - 71) | 34 % (25 - 45) |
Vasteen keston mediaani (kk) (95 %:n luottamusväli) | 9,1 (5,6 – 10,3) | 8,3 (7,3 - 8,8) | 4,6 (3,7 - 7,4) | 11,7 (9,3 - 15,0) | 5,7 (4,6 - 7,6) |
TTP:n mediaani (kk) (95 %:n luottamusväli) | 3,2 (2,6 – 3,5) | 7,1 (6,2 – 12,0) | 3,0 (2,0 - 4,4) | 11,7 (9,2 - 13,5) | 6,1 (5,4 - 7,2) |
Eloonjäämisen mediaani (kk) (95 %:n luottamusväli) | 16,4 (12,3 - ne) | 24,8 (18,6 – 33,7) | 17,9 (11,2 - 23,8) | 31,2 (27,3 - 40,8) | 22,74 (19,1 - 30,8) |
TTP = time to progression eli aika taudin etenemiseen; "ne" tarkoittaa, että ei voitu määrittää tai että ei vielä saavutettu
1. Tutkimus H0649g: potilasalaryhmä, jolla tauti 3+ (määritettynä IHC:lla)
2. Tutkimus H0648g: potilasalaryhmä, jolla tauti 3+ (määritettynä IHC:lla)
3. Tutkimus M77001: lähtöryhmien mukainen analyysi (intent-to-treat), 24 kk:n tulokset
Herceptinin ja anastrotsolin yhdistelmähoito
Herceptiniä on tutkittu yhdistelmähoitona anastrotsolin kanssa ensilinjassa HER2:ta yli-ilmentävässä levinneessä rintasyövässä hormonireseptori-positiivisilla [ts. estrogeenireseptori (ER) ja/tai progesteronireseptori (PR)] postmenopausaalisilla potilailla. Taudin etenemisvapaa aika kaksinkertaistui Herceptiniä ja anastrotsolia saaneilla potilailla verrattuna pelkkää anastrostolia saaneisiin potilaisiin (4,8 kk vs 2,4 kk). Myös seuraavissa tekijöissä havaittiin parantumista yhdistelmähoidossa: kokonaisvaste (16,5 % vs 6,7 %), kliininen hyöty (42,7 % vs 27,9 %), aika taudin etenemiseen (4,8 kk vs 2,4 kk). Kahden hoitohaaran välillä ei ollut eroa ajassa vasteen saavuttamiseen eikä vasteen kestossa. Yhdistelmähoitoa saaneilla potilailla kokonaiselinajan mediaani piteni 4,6 kk:lla. Ero ei ollut tilastollisesti merkitsevä. Kuitenkin on huomattava, että yli puolet pelkkää anastrotsolia saaneista potilaista siirtyi Herceptiniä sisältävään hoitoon sairauden etenemisen jälkeen.
Metastasoitunut rintasyöpä, annostelu 3 viikon välein
Ei-vertailevista monoterapia- ja yhdistelmähoitotutkimuksista saadut tulokset valmisteen tehosta on esitetty taulukossa 5:
Taulukko 5 Ei-vertailevista monoterapia- ja yhdistelmähoitotutkimuksista saadut tulokset valmisteen tehosta
Parametri | Monoterapia | Yhdistelmähoito | ||
Herceptin1 n = 105 | Herceptin2 N = 72 | Herceptin + Paklitakseli3 n = 32 | Herceptin + dosetakseli4 n = 110 | |
Vasteluku(95 %:n luottamusväli) | 24 % (15 - 35) | 27 % (14 - 43) | 59 % (41 - 76) | 73 % (63 - 81) |
Vasteen keston mediaani (kk) (95 %:n luottamusväli) | 10,1 (2,8 - 35,6) | 7,9 (2,1 - 18,8) | 10,5 (1,8 - 21) | 13,4 (2,1 - 55,1) |
TTP:n mediaani (kk) (95 %:n luottamusväli) | 3,4 (2,8 - 4,1) | 7,7 (4,2 - 8,3) | 12,2 (6,2 - ne) | 13,6 (11 - 16) |
Eloonjäämisen mediaani (kk) (95 %:n luottamusväli) | ne | ne | ne | 47,3 (32-ne) |
TTP = time to progression eli aika taudin etenemiseen; "ne" tarkoittaa, että ei voitu määrittää tai että ei vielä saavutettu
1. Tutkimus WO16229: aloitusannos 8 mg/kg, jonka jälkeen ylläpitoannoksena 6 mg/kg 3 viikon välein
2. Tutkimus MO16982: aloitusannoksena 6 mg/kg kerran viikossa kolmena viikkona, jonka jälkeen ylläpitoannoksena 6 mg/kg 3 viikon välein
3. Tutkimus BO15935
4. Tutkimus MO16419
Taudin etenemiskohdat
Taudin eteneminen maksaan oli merkitsevästi harvinaisempi niillä potilailla, joita hoidettiin Herceptinin ja paklitakselin -yhdistelmähoidolla, verrattuna paklitakselilla yksinään hoidettuihin potilaisiin (21,8 % ja 45,7 %, p=0,004). Eteneminen keskushermostoon oli taas yleisempää Herceptinillä ja paklitakselilla hoidetuilla potilailla verrattuna potilaisiin, joita hoidettiin paklitakselilla yksinään (12,6 % ja 6,5 %, p=0,377).
Varhaisen vaiheen rintasyöpä (adjuvanttihoito)
Varhaisen vaiheen rintasyöpä määritellään ei-metastasoituneeksi, primaariseksi, invasiiviseksi rinnan syöpäkasvaimeksi. Herceptinin liitännäishoitoa tutkittiin 4 suuressa satunnaistetussa monikeskustutkimuksessa:
- Tutkimuksen BO16348 tarkoituksena oli verrata yhden ja kahden vuoden ajan 3 viikon välein annosteltavaa Herceptin-hoitoa pelkkään seurantaryhmään potilailla, joilla oli HER2-positiivinen varhaisen vaiheen rintasyöpä. Syöpä oli ennen Herceptin-hoitoa leikattu ja potilaille oli annettu hoitoon yleisesti käytettyjä solunsalpaajia ja sädehoitoa (jos tarpeellista). Lisäksi verrattiin kaksi vuotta kestävää Herceptin-hoitoa yhden vuoden kestävään hoitoon Herceptin-ryhmän potilaille annettiin aloitusannos 8 mg/kg, minkä jälkeen annostus oli 6 mg/kg 3 viikon välein yhden vuoden ajan.
- Yhteisanalyysin sisältävien tutkimuksien NSABP B-31 ja NCCTG N9831 tarkoituksena oli tutkia Herceptinin ja paklitakselin yhdistelmähoidon kliinistä käytettävyyttä AC-solusalpaajahoidon jälkeen. Lisäksi NCCTG N9831-tutkimuksessa tutkittiin Herceptinin annostelua AC→P -solusalpaajahoidon jälkeen potilailla, joilla oli leikattu HER2-positiivinen varhaisen vaiheen rintasyöpä.
- BCIRG 006 -tutkimuksen tarkoituksena oli tutkia Herceptinin yhdistämistä dosetakseliin joko AC-solusalpaajahoidon jälkeen tai yhdistelmähoitona dosetakselin ja karboplatiinin kanssa potilaille, joilla oli leikattu HER2-positiivinen varhaisen vaiheen rintasyöpä.
HERA-tutkimuksessa varhaisen vaiheen rintasyöpä rajoittui leikattavissa oleviin primaarisiin, invasiivisiin rinnan adenokarsinoomiin, joissa kainalon imusolmukkeet olivat positiivisia tai negatiivisia. Jos imusolmukkeet olivat negatiivisia, kasvainten oli oltava halkaisijaltaan vähintään 1 cm.
Yhteisanalysoidut tutkimukset NSABP B-31 ja NCCTG N9831 rajoittuivat naisiin, joilla oli leikattavissa oleva korkean riskin rintasyöpä. Syöpä määriteltiin korkeariskiseksi, jos se oli HER2-positiivinen ja kainalon imusolmukkeet olivat positiivisia tai imusolmukkeet olivat negatiivisia korkean riskin piirtein (kasvaimen koko > 1 cm ja ER-negatiivinen tai kasvaimen koko > 2 cm ER- statuksesta riippumatta).
BCIRG006-tutkimuksessa HER2-positiivinen varhaisen vaiheen rintasyöpä rajoittui joko positiiviseen imusolmukkeeseen tai korkean riskin negatiivisiin potilaisiin [negatiivisen (pN0) imusolmukkeen esiintyminen, johon liittyy vähintään yksi seuraavista tekijöistä: kasvaimen koko vähintään 2 cm, estrogeeni- ja progestronireseptorinegatiivinen, histologinen ja/tai tuman erilaistumisaste 2−3, tai ikä alle 35 vuotta].
Tutkimuksen BO16348 tehoa koskevat tulokset 12 kuukauden* ja 8 vuoden** mediaaniseuranta-ajan jälkeen on esitetty yhteenvetona taulukossa 6:
Taulukko 6 Tehon tulokset tutkimuksesta BO16348
Mediaaniseuranta-aika 12 kuukautta* | Mediaaniseuranta-aika 8 vuotta** | |||
Parametri | Seuranta N = 1693 | Herceptin-hoito yhden vuoden ajan N = 1 693 | Seuranta N = 1697*** | Herceptin-hoito yhden vuoden ajan N = 1 702*** |
Tautivapaa elinaika | ||||
- potilaat, joilla oli tapahtuma | 219 (12,9 %) | 127 (7,5 %) | 570 (33,6 %) | 471 (27,7 %) |
- potilaat, joilla ei ollut tapahtumaa | 1 474 (87,1 %) | 1 566 (92,5 %) | 1 127 (66,4 %) | 1 231 (72,3 %) |
P-arvo vs.seurantaryhmä | < 0,0001 | < 0,0001 | ||
Riskisuhde vs. seurantaryhmä | 0,54 | 0,76 | ||
Taudin uusiutumisvapaa elinaika | ||||
- potilaat, joilla oli tapahtuma | 208 (12,3 %) | 113 (6,7 %) | 506 (29,8 %) | 399 (23,4 %) |
- potilaat, joilla ei ollut tapahtumaa | 1 485 (87,7 %) | 1 580 (93,3 %) | 1 191 (70,2 %) | 1 303 (76,6 %) |
P-arvo vs.seurantaryhmä | < 0,0001 | < 0,0001 | ||
Riskisuhde vs. seurantaryhmä | 0,51 | 0,73 | ||
Elinaika ilman taudin metastasoitumista | ||||
- potilaat, joilla oli tapahtuma | 184 (10,9 %) | 99 (5,8 %) | 488 (28,8 %) | 399 (23,4 %) |
- potilaat, joilla ei ollut tapahtumaa | 1 508 (89,1 %) | 1 594 (94,6 %) | 1 209 (71,2 %) | 1 303 (76,6 %) |
P-arvo vs.seurantaryhmä | < 0,0001 | < 0,0001 | ||
Riskisuhde vs. seurantaryhmä | 0,50 | 0,76 | ||
Kokonaiselinaika (kuolema) | ||||
- potilaat, joilla oli tapahtuma | 40 (2,4 %) | 31 (1,8 %) | 350 (20,6 %) | 278 (16,3 %) |
- potilaat, joilla ei ollut tapahtumaa | 1 653 (97,6 %) | 1 662 (98,2 %) | 1 347 (79,4 %) | 1 424 (83,7 %) |
P-arvo vs.seurantaryhmä | 0,24 | 0,0005 | ||
Riskisuhde vs. seurantaryhmä | 0,75 | 0,76 | ||
* Toinen ensisijainen päätepiste (tautivapaa elinaika) yhden vuoden hoidossa verrattuna seurantaan vastasi ennalta määritettyä tilastollista raja-arvoa.
** Loppuanalyysi (mukaan lukien 52 % seurantaryhmän potilaista, jotka siirtyivät saamaan Herceptin-ryhmään).
*** Kokonaisotoksen koossa on ristiriita, tämä johtuu siitä, että pieni määrä potilaita satunnaistettiin cut-off ‑päivämäärän jälkeen 12 kuukauden mediaaniseuranta-aikaa koskevaan analyysiin.
Välianalyysin tehokkuutta koskevat tulokset ylittivät raja-arvon, joka oli määritetty ennalta tutkimusssunnitelmassa yhden vuoden Herceptin-hoitoryhmän ja seurantaryhmän vertailua varten. 12 kuukauden mediaaniseuranta-ajan jälkeen tautivapaata elinaikaa koskeva riskisuhde oli 0,54 (95 %:n luottamusväli 0,44, 0,67), mikä tarkoittaa 7,6 %-yksikön (85,8 % versus 78,2 %) absoluuttista hyötyä Herceptin-ryhmän hyväksi kahden vuoden tautivapaan elinajan suhteen.
Loppuanalyysi tehtiin kahdeksan vuoden mediaaniseuranta-ajan jälkeen. Analyysin mukaan yhden vuoden kestävä Herceptin-hoito alentaa riskiä 24 % seurantaryhmään verrattuna (riskisuhde = 0,76, 95 %:n luottamusväli 0,67, 0,86). Tämä tarkoittaa 6,4 prosenttiyksikön absoluuttista hyötyä yhden vuoden ajan Herceptin-hoitoa saaneen ryhmän hyväksi kahdeksan vuoden tautivapaan elinajan suhteen.
Loppanalyysissa Herceptin-hoidon pidentäminen kahteen vuoteen ei tuonut lisähyötyä yhden vuoden kestäneeseen hoitoon verrattuna [tautivapaata elinaikaa koskeva riskisuhde lähtöryhmien mukaisessa (intent to treat, ITT) populaatiossa kahden vuoden ja yhden vuoden tutkimushaaroissa = 0,99 (95 %:n luottamusväli: 0,87, 1,13), p-arvo = 0,90 ja riskisuhde havainnoivassa tutkimuksessa = 0,98 (0,83, 1,15); p-arvo = 0,78]. Oireettoman sydämen toimintahäiriön esiintyvyys lisääntyi kaksi vuotta hoitoa saaneiden ryhmässä (8,1 % verrattuna 4,6 %:iin yhden vuoden ajan hoitoa saaneiden ryhmässä). Vähintään luokan 3 tai 4 haittatapahtumia esiintyi useammalla potilaalla kaksi vuotta hoitoa saaneiden ryhmässä (20,4 %) kuin yhden vuoden ajan hoitoa saaneilla (16,3 %).
Tutkimuksissa NSABP B-31 ja NCCTG N9831 Herceptiniä annosteltiin yhdessä paklitakselin kanssa AC-solunsalpaajahoidon jälkeen.
Doksorubisiinia ja syklofosfamidia annosteltiin samanaikaisesti seuraavasti:
- laskimonsisäinen doksorubisiini – kerta-annoksena 60 mg/m2 3 viikon välein 4 sykliä.
- laskimonsisäinen syklofosfamidi – 600 mg/m2 30 minuuttia kestävänä infuusiona 3 viikon välein 4 sykliä.
Paklitakselia annosteltiin yhdessä Herceptinin kanssa seuraavasti:
- laskimonsisäinen paklitakseli – 80 mg/m2 jatkuvana infuusiona laskimoon kerran viikossa 12 viikon ajan
tai
- laskimonsisäinen paklitakseli – 175 mg/m2 jatkuvana infuusiona laskimoon 3 viikon välein 4 sykliä (annostelu syklin 1. päivänä).
Yhteenveto tutkimuksien NSABP B-31 ja NCCTG9831 yhteisanalyysissa tehoa tautivapaan elinajan loppuanalyysin* ajankohtana mitanneista tuloksista on taulukossa 7. Mediaaniseuranta-aika on 1,8 vuotta AC→P-haarassa ja 2,0 vuotta AC→PH-haarassa.
Taulukko 7 Yhteenveto tutkimuksien NSABP B-31 ja NCCTG N9831 yhteisanalyysissa tehoa tautivapaan elinajan loppuanalyysin* ajankohtana mitanneista tuloksista
Parametri | AC→P (n = 1679) | AC→PH (n = 1672) | Riskisuhde vs AC→P (95 % Cl) p-arvo |
Tautivapaa elinaika Potilaiden määrä (%) | 261 (15,5) | 133 (8,0) | 0,48 (0,39; 0,59) p<0,0001 |
Etäpesäkkeinen uusiutuminen Potilaiden määrä | 193 (11,5) | 96 (5,7) | 0,47 (0,37; 0,60) p<0,0001 |
Kuolleiden määrä (OS-tapahtuma) Potilaiden määrä | 92 (5,5) | 62 (3,7) | 0,67 (0,48; 0,92) p=0,014** |
A=doksorubisiini; C=syklofosfamidi; P=paklitakseli; H=trastutsumabi
* Seuranta-ajan mediaanin ajankohtana, joka on 1,8 vuotta AC→P-haarassa ja 2,0 vuotta AC→PH-haarassa
** Kokonaiselinajan p-arvo ei ylittänyt ennalta määriteltyä tilastollista raja-arvoa AC→PH-haaran ja AC→P-haaran välisessä vertailussa.
Ensisijaisessa päätetapahtumassa (tautivapaa elinaika) taudin uusiutumisriski aleni 52 %, kun Herceptiniä annosteltiin yhdessä paklitakselin kanssa. Riskisuhde (HR) tarkoittaa 11,8 %-yksikön (87,2 % versus 75,4 %) absoluuttista hyötyä AC→PH-haarassa (Herceptin) kolmen vuoden tautivapaan elinajan suhteen.
Lääketurvapäivityksen yhteydessä (mediaani seuranta-aika 3,5 - 3,8 vuotta) tehty tautivapaan elinajan analyysi vahvisti lopullisen tautivapaan elinaikahyödyn suuruuden. Huolimatta potilaiden siirtymisestä kontrollihaarasta Herceptin-haaraan Herceptinin lisääminen paklitakselisolunsalpaajaan alensi taudin uusiutumisriskiä 52 %. Herceptinin lisääminen paklitakselisolunsalpaajaan alensi myös kuolemanriskiä 37 %:lla.
Kokonaiselinajan ennalta suunniteltu loppuanalyysi tutkimuksien NSABP B-31 ja NCCTG N9831 yhteisanalyysistä tehtiin, kun 707 potilasta oli kuollut (AC→PH-haaran mediaaniseuranta-aika 8,3 vuotta). AC→PH-hoito pidensi kokonaiselinaikaa tilastollisesti merkitsevästi verrattuna AC→P-hoitoon (ositettu riskisuhde [HR] = 0,64; 95 %:n luottamusväli [0,55, 0,74]; log-rank-testin p-arvo < 0,0001). Elossaololuvuksi 8 vuoden kuluttua arvioitiin AC→PH-haarassa 86,9 % ja AC→P-haarassa 79,4 %, ja absoluuttiseksi hyödyksi 7,4 % (95 %:n luottamusväli 4,9 %, 10,0 %).
Yhteenveto tutkimuksien NSABP B-31 ja NCCTG N9831 yhteisanalyysin kokonaiselinajan lopputuloksista esitetään alla taulukossa 8.
Taulukko 8 Tutkimuksien NSABP B-31 ja NCCTG N9831 yhteisanalyysin kokonaiselinajan loppuanalyysi
Parametri | AC→P (n = 2032) | AC→PH (n = 2031) | p-arvo vs AC→P | Riskisuhde vs AC→P (95 % CI) |
Kuolleiden määrä (OS-tapahtuma): Potilaiden määrä (%) | 418 (20,6 %) | 289 (14,2 %) | < 0,0001 | 0,64 (0,55, 0,74) |
A=doksorubisiini; C=syklofosfamidi; P=paklitakseli; H=trastutsumabi
Tautivapaan elinajan analyysi tehtiin myös tutkimusten NSABP B-31 ja NCCTG N9831 yhteisanalyysissä todetun kokonaiselinajan loppuanalyysin ajankohtana. Tautivapaan elinajan analyysin päivitetyissä tuloksissa (ositettu riskisuhde [HR] = 0,61; 95 %:n luottamusväli [0,54, 0,69]) todettiin samankaltainen hyöty tautivapaassa elinajassa verrattuna lopulliseen tautivapaan elinajan primaarianalyysiin huolimatta siitä, että 24,8 % AC→P-haaran potilaista siirrettiin Herceptin-hoitoon. AC→PH-haaran tautivapaaksi elossaololuvuksi arvioitiin 8 vuoden kohdalla 77,2 % (95 %:n luottamusväli: 75,4, 79,1), jolloin absoluuttinen hyöty AC→P-haaraan verrattuna oli 11,8 %.
BCIRG006-tutkimuksessa Herceptiniä annosteltiin joko AC-solunsalpaajahoidon jälkeen yhdessä dosetakselin kanssa (AC→DH) tai yhdessä dosetakselin ja karboplatiinin kanssa (DcarbH)
Dosetakselia annosteltiin seuraavasti:
- laskimonsisäinen dosetakseli – 100 mg/m2 tunnin kestävänä infuusiona laskimoon 3 viikon välein 4 sykliä (annostelu ensimmäisen syklin 2. päivänä ja seuraavissa sykleissä 1. päivänä)
tai
- laskimonsisäinen dosetakseli – 75 mg/m2 tunnin kestävänä infuusiona laskimoon 3 viikon välein 6 sykliä (annostelu ensimmäisen syklin 2. päivänä ja seuraavissa sykleissä 1. päivänä),
joita seurasi
- karboplatiini – tavoite AUC on 6 mg/ml/min annosteltuna 30–60 minuutin infuusiona laskimoon 3 viikon välein 6 sykliä.
Herceptiniä annosteltiin kerran viikossa solunsalpaajahoidon aikana ja sen jälkeen 3 viikon välein 52 viikon ajan.
Tutkimuksen BCIRG006 tehoa mittaavat tulokset ovat taulukoissa 9 ja 10. Mediaaniseuranta-aika on 2,9 vuotta AC→D-haarassa ja 3,0 vuotta AC→DH-haarassa ja DCarbH-haarassa.
Taulukko 9 Yhteenveto BCIRG006-tutkimuksen tehoa mittaavista tuloksista AC→D ja AC→DH-haarojen välillä.
Parametri | AC→D (n=1073) | AC→DH (n=1074) | Riskisuhde vs AC→D (95 % Cl) p-arvo |
Tautivapaa elinaika Potilaiden määrä | 195 | 134 | 0,61 (0,49; 0,77) p<0,0001 |
Etäpesäkkeinen uusiutuminen Potilaiden määrä | 144 | 95 | 0,59 (0,46; 0,77) p<0,0001 |
Kuolleiden määrä (OS-tapahtuma) | 80 | 49 | 0,58 (0,40; 0,83) p=0,0024 |
AC→D = doksorubisiini + syklofosfamidi, jonka jälkeen dosetakseli; AC→DH= doksorubisiini+syklofosfamidi, jonka jälkeen dosetakseli ja trastutsumabi; Cl=luottamusväli
Taulukko 10 Yhteenveto tutkimuksen BCIRG006 tehoa mittaavista tuloksista AC→D ja DcarbH-haarojen välillä
Parametri | AC→D (n=1073) | DCarbH (n=1074) | Riskisuhde vs AC→D (95 % Cl) |
Tautivapaa elinaika Potilaiden määrä | 195 | 145 | 0,67 (0,54; 0,83) p=0,0003 |
Etäpesäkkeinen uusiutuminen Potilaiden määrä | 144 | 103 | 0,65 (0,50; 0,84) p=0,0008 |
Kuolleiden määrä (OS-tapahtuma) | 80 | 56 | 0,66 (0,47; 0,93) p=0,0182 |
AC→D = doksorubisiini + syklofosfamidi, jonka jälkeen dosetakseli; DCarbH= dosetakseli, karboplatiini ja trastutsumabi; Cl=luottamusväli
Tutkimuksen BCIRG 006 ensisijaista päätetapahtumaa (tautivapaa elinaika) koskeva riskisuhde tarkoittaa 5,8 %-yksikön (86,7 % versus 80,9 %) absoluuttista hyötyä AC→DH (Herceptin) -haarassa ja 4,6 %-yksikön (85,5 % versus 80,9 %) absoluuttista hyötyä DCarbH (Herceptin) –haarassa verrattuna AC→D -haaraan kolmen vuoden tautivapaan elinajan suhteen.
BCIRG 006 -tutkimuksessa suorituskyky Karnofskyn asteikolla oli ≤90 (80 tai 90) 213 potilaalla 1075:sta DCarbH (TCH) -haarassa, 221 potilaalla 1074:stä AC→DH (AC→TH) -haarassa ja 217 potilaalla 1073:sta AC→D (AC→T) -haarassa. Tautivapaan elinajan hyötyä ei havaittu tässä alaryhmässä: HR=1,16, 95 %:n luottamusväli [0,73, 1,83] DCarbH-haaraa (TCH) verrattaessa AC→D (AC→T) -haaraan ja HR=0,97, 95 %:n luottamusväli [0,60, 1,55] AC→DH (AC→TH)-haaraa verrattaessa AC→D -haaraan.
Lisäksi tehtiin monivertailu kliinisten tutkimusten NSABP/NCCTG N9831* ja BCIRG006 yhteisanalyysistä, jossa yhdistettiin tautivapaa elinaika (DFS) ja oireiset sydäntapahtumat. Yhteenveto tuloksista on taulukossa 11:
Taulukko 11 Monivertailu kliinisten tutkimusten NSABP/NCCTG N9831* ja BCIRG006 yhteisanalyysistä, jossa yhdistettiin tautivapaa elinaika (DFS) ja oireiset sydäntapahtumat
AC→PH (vs. AC→P) (NSABP B-31 ja NCCTG N9831)* | AC→DH (vs. AC→D) (BCIRG 006) | DCarbH (vs. AC→D) (BCIRG 006) | |
Ensisijainen tehoanalyysi DFS:n riskisuhde (95 %:n luottamusväli, CI) p-arvo | 0,48 (0,39; 0,59) p<0,0001 | 0,61 (0,49; 0,77) p< 0,0001 | 0,67 (0,54; 0,83) p=0,0003 |
Pitkäaikaisseurannan tehoanalyysi** DFS:n riskisuhde (95 %:n luottamusväli, CI) p-arvo | 0,61 (0,54; 0,69) p < 0,0001 | 0,72 (0,61; 0,85) p < 0,0001 | 0,77 (0,65; 0,90) p = 0,0011 |
Tutkiva monivertailu DFS:stä ja oireisista sydäntapahtumista Pitkäaikaisseuranta** Riskisuhde (95 %:n luottamusväli, CI) | 0,67 (0,60; 0,75) | 0,77 (0,66; 0,90) | 0,77 (0,66; 0,90) |
A=doksorubisiini, C=syklofosfamidi, P=paklitakseli, D=dosetakseli, Carb=karboplatiini, H=trastutsumabi, CI=luottamusväli
* Tautivapaan elinajan loppuanalyysin ajankohtana. Mediaaniseuranta-aika oli 1,8 vuotta AC→P-haarassa ja 2,0 vuotta AC→PH-haarassa
** Kliinisten tutkimusten yhteisanalyysissä pitkäaikaisseurannan keston mediaani oli AC→PH-haarassa 8,3 vuotta (vaihteluväli: 0,1–12,1) ja AC→P-haarassa 7,9 vuotta (vaihteluväli: 0,0–12,2). Tutkimuksessa BCIRG 006 pitkäaikaisseurannan keston mediaani oli 10,3 vuotta sekä AC→D-haarassa (vaihteluväli: 0,0–12,6) että DCarbH-haarassa (vaihteluväli: 0,0–13,1), ja AC→DH-haarassa se oli 10,4 vuotta (vaihteluväli: 0,0–12,7).
Varhaisen vaiheen rintasyöpä (neoadjuvantti-adjuvanttihoito)
Toistaiseksi ei ole saatavilla tuloksia, joissa Herceptinin ja solunsalpaajan adjuvanttihoidon tehoa on verrattu neoadjuvantti-adjuvantti -hoidon tuloksiin.
Satunnaistetun monikeskustutkimuksen MO16432 neoadjuvantti-adjuvanttihoitoasetelmassa tutkittiin Herceptinin kliinistä tehoa samanaikaisesti annosteltavan neoadjuvanttihoidon kanssa (antrasykliinin ja taksaanin), mitä seurasi Herceptin-adjuvanttihoito jopa 1 vuoden ajan. Tutkimukseen otettiin potilaita, joilla oli vastadiagnosoitu paikallisesti levinnyt (asteen III) tai tulehduksellinen varhaisen vaiheen rintasyöpä. Potilaat, joilla oli HER2+ kasvain, satunnaistettiin saamaan joko neoadjuvanttihoitoa yhdessä neoadjuvantti-adjuvanttina annetun Herceptinin kanssa tai pelkästään neoadjuvanttihoitoa.
Tutkimuksessa MO16432 Herceptiniä annettiin samanaikaisesti neoadjuvanttihoidon kanssa 10 syklin ajan. Herceptinin aloitusannos oli 8 mg/kg, minkä jälkeen ylläpitoannoksena 6 mg/kg 3 viikon välein
Hoito annettiin seuraavasti:
- doksorubisiinia 60 mg/m2, paklitakselia 150 mg/m2 3 viikon välein 3 sykliä,
mitä seurasi
- paklitakseli 175 mg/m2 3 viikon välein 4 sykliä,
mitä seurasi
- CMF syklin 1. ja 8. päivänä 4 viikon välein 3 sykliä,
mitä seurasi leikkauksen jälkeen
- Herceptin-monoterapia 1 vuoden ajan Herceptin-hoidon aloituksesta.
Tutkimuksen MO16432 tehoa mittaavat tulokset on esitetty taulukossa 12. Mediaaniseuranta-aika oli Herceptin-haarassa 3,8 vuotta.
Taulukko 12 Tutkimuksen MO16432 tehoa mittaavat tulokset
Parametri | Solunsalpaaja + Herceptin (n=115) | Pelkkä solunsalpaaja (n=116) | |
Tapahtumavapaa elinaika | Riskisuhde 0,65 (95 %:n luottamusväli) | ||
Potilasmäärä, joilla tapahtumia | 46 | 59 | 0,65 (0,44 – 0,96) p=0,0275 |
Patologisesti täydellinen vaste* (95%:n luottamusväli) | 40 % (31,0 - 49,6) | 20,7 % (13,7 - 29,2) | P=0,0014 |
Kokonaiselossaoloaika | Riskisuhde (95 %:n luottamusväli) | ||
Potilasmäärä, joilla tapahtumia | 22 | 33 | 0,59 (0,35 – 1,02) p=0,0555 |
*määritelmä: invasiivistä syöpää ei esiintynyt rinnan eikä kainalon imusolmukkeista
Riskisuhde tarkoittaa 13 %-yksikön (65 % versus 52 %) absoluuttista hyötyä Herceptin-haarassa 3 vuoden tapahtumavapaassa elinaikaennusteessa.
Metastasoitunut mahasyöpä
Yhdistettynä solunsalpaajahoitoon Herceptiniä tutkittiin satunnaistetussa, avoimessa faasi III:n tutkimuksessa (ToGA, BO18255) ja verrattiin pelkkään solunsalpaajahoitoon.
Solunsalpaaja annosteltiin seuraavasti:
- kapesitabiinia 1000 mg/m2 suun kautta kaksi kertaa päivässä 14 päivää 3 viikon sykleinä 6 syklin ajan (1. päivän illasta 15. päivän aamuun jokaisessa syklissä).
tai
- laskimonsisäisesti 5-fluorourasiilia 800 mg/m2/pv jatkuvana infuusiona laskimoon 5 päivää 3 viikon sykleinä 6 syklin ajan (1. päivästä 5. päivään).
Kumpikin annosteltiin sisplatiinin kanssa seuraavasti:
- sisplatiini 80 mg/ m2 joka 3. viikko syklin 1. päivänä 6 syklin ajan
Yhteenveto tutkimuksen BO18255 tehon tuloksista on taulukossa 13:
Taulukko 13 Tutkimuksen BO18255 tehoa mittaavat tulokset
Parametri | FP N = 290 | FP+H N = 294 | HR (95 % CI) | p-arvo |
Kokonaiselinaika, mediaani (kk) | 11,1 | 13,8 | 0,74 (0,60 - 0,91) | 0,0046 |
Tautivapaa elinaika, mediaani (kk) | 5,5 | 6,7 | 0,71 (0,59 - 0,85) | 0,0002 |
Aika taudin etenemiseen, mediaani (kk) | 5,6 | 7,1 | 0,70 (0,58 - 0,85) | 0,0003 |
Kokonaisvaste (%) | 34,5 % | 47,3 % | 1,70a (1,22, 2,38) | 0,0017 |
Vasteen kesto, mediaani (kk) | 4,8 | 6,9 | 0,54 (0,40 - 0,73) | < 0,0001 |
FP+H: Fluoropyrimidiini/sisplatiini + Herceptin
FP: Fluoropyrimidiini/sisplatiini
a Kerroinsuhde
Tutkimukseen valittiin potilaita, joilla oli aiemmin hoitamaton ei leikattavissa oleva HER2-positiivinen paikallisesti levinnyt tai uusiutunut ja/tai metasoitunut adenokarsinooma mahalaukussa tai ruokatorvi-mahalaukkurajan adenokarsinooma ja jotka eivät olleet soveltuvia kuratiiviseen hoitoon. Ensisijainen päätetapahtuma oli kokonaiselinaika, joka määriteltiin aikana satunnaistamisesta kuolemaan sisältäen minkä tahansa syyn. Analyysiin mennessä oli kuollut yhteensä 349 satunnaistettua potilasta, joista 182 potilasta (62,8 %) oli kontrollihaarassa ja 167 potilasta (56,8 %) oli hoitohaarassa. Pääosa kuolemista oli kasvaimeen liittyviä.
Post-hoc-alaryhmäanalyysi osoittaa, että positiivinen hyöty rajoittuu voimakkaasti HER2-proteiinia (IHC 2+/FISH+ tai IHC3+) yli-ilmentäviin kohdekasvaimiin. Kokonaiselinaika (mediaani) voimakkaasti yli-ilmentävässä HER2-haarassa oli 16 kk verrattuna 11,8 kk:een, riskisuhde 0,65 (95 %:n luottamusväli 0,51 - 0,83) ja tautivapaa elinaika (mediaani) oli 7,6 kk verrattuna 5,5 kk:een, riskisuhde 0,64 (95 %:n luottamusväli 0,51 - 0,79). Kokonaiselinajan osalta riskisuhde oli 0,75 (95 %:n luottamusväli 0,51 - 1,11) IHC2+/FISH+ ryhmässä ja 0,58 (95 %:n luottamusväli 0,41 - 0,81) IHC3+/FISH+ ryhmässä.
ToGA (BO18255) -tutkimuksessa tehtiin tutkimuksellinen alaryhmäanalyysi. Herceptinin antama kokonaiselinaikahyöty ei ollut ilmeinen potilailla, joilla oli lähtötilanteessa ECOG PS 2 [riskisuhde 0,96 (95 %:n luottamusväli 0,51 - 1,79)], ei-mitattavissa oleva [riskisuhde 1,78 (95 %:n luottamusväli 0,87 - 3,66)] ja paikallisesti levinnyt tauti [riskisuhde 1,20 (95 %:n luottamusväli 0,29 - 4,97)].
Pediatriset potilaat
Euroopan lääkevirasto on myöntänyt vapautuksen velvoitteesta toimittaa tutkimustulokset Herceptinin käytöstä kaikkien pediatristen potilasryhmien hoidossa rinta- ja mahasyövässä (ks. kohta Annostus ja antotapa ohjeet käytöstä pediatristen potilaiden hoidossa).
Farmakokinetiikka
Trastutsumabin farmakokinetiikkaa tutkittiin populaatiofarmakokineettisen mallin analyysin avulla 18 faasin I, II ja III tutkimuksessa Herceptiniä laskimoon saaneen 1582 tutkittavan yhdistetyistä tiedoista, missä oli mukana HER2:ta yli-ilmentävää metastasoitunutta rintasyöpää, varhaisen vaiheen rintasyöpää tai pitkälle edennyttä mahasyöpää sairastavia potilaita ja potilaita, joilla oli muuntyyppisiä kasvaimia, sekä terveitä vapaaehtoisia. Trastutsumabin pitoisuus-aikaprofiilia kuvasi kaksitilamalli, jossa eliminaatio tapahtui keskustilasta rinnakkain lineaarisesti ja non-lineaarisesti. Kokonaispuhdistuma lisääntyi non-lineaarisen eliminaation vuoksi, kun pitoisuus pieneni. Trastutsumabin puoliintumisajalle ei siten voida päätellä vakioarvoa. Pitoisuuksien pienentyessä annosten välisenä aikana myös t½ lyhenee (ks. taulukko 16). Metastasoitunutta rintasyöpää ja varhaisen vaiheen rintasyöpää sairastavien potilaiden farmakokineettiset parametrit (esim. puhdistuma [CL], keskustilan tilavuus [Vc]) ja potilasjoukon perusteella ennakoitu vakaan tilan altistus (Cmin, Cmax ja AUC) olivat samankaltaiset. Lineaarinen puhdistuma oli metastasoitunutta rintasyöpää sairastavilla potilailla 0,136 l/vrk, varhaisen vaiheen rintasyöpää sairastavilla potilailla 0,112 l/vrk ja pitkälle edennyttä mahasyöpää sairastavilla potilailla 0,176 l/vrk. Metastasoitunutta rintasyöpää, varhaisen vaiheen rintasyöpää ja pitkälle edennyttä mahasyöpää sairastavien potilaiden non-lineaarisen eliminaation parametrien arvot olivat: eliminaation maksiminopeus (Vmax) 8,81 mg/vrk ja Michaelis-Mentenin vakio (Km) 8,92 mikrog/ml. Metastasoitunutta rintasyöpää ja varhaisen vaiheen rintasyöpää sairastavien potilaiden keskustilan tilavuus oli 2,62 l ja pitkälle edennyttä mahasyöpää sairastavien potilaiden keskustilan tilavuus oli 3,63 l. Trastutsumabialtistukseen vaikuttaviksi tilastollisesti merkitseviksi kovariaateiksi tunnistettiin lopullisessa farmakokineettisessä mallissa primaarikasvaintyypin lisäksi paino sekä seerumin aspartaattiaminotransferaasi- ja albumiinipitoisuus. Näiden kovariaattien vaikutuksen suuruus trastutsumabialtistukseen viittaa siihen, että näillä kovariaateilla ei todennäköisesti ole kliinisesti merkittävää vaikutusta trastutsumabipitoisuuksiin.
Metastasoitunutta rintasyöpää, varhaisen vaiheen rintasyöpää ja pitkälle edennyttä mahasyöpää sairastavien potilaiden potilasjoukon perusteella ennakoidun farmakokineettisen altistuksen arvot (mediaani ja 5.–95. persentiilit) ja farmakokineettiset parametrit kliinisesti olennaisten pitoisuuksien yhteydessä (Cmax ja Cmin), kun potilaat saivat hoitoa hyväksyttyinä hoito-ohjelmina kerran viikossa ja kerran kolmessa viikossa esitetään jäljempänä taulukossa 14 (hoitosykli 1), taulukossa 15 (vakaa tila) ja taulukossa 16 (farmakokineettiset parametrit).
Taulukko 14 Herceptiniä laskimoon saaneiden metastasoitunutta rintasyöpää, varhaisen vaiheen rintasyöpää ja pitkälle edennyttä mahasyöpää sairastavien potilaiden potilasjoukon perusteella ennakoidut hoitosyklin 1 farmakokineettiset altistusarvot (mediaani ja 5.– 95. persentiiilit)
Hoito | Primaarikasvaintyyppi | N | Cmin (mikrog/ml) | Cmax (mikrog/ml) | AUC0–21vrk (mikrog.vrk/ml) |
8 mg/kg + 6 mg/kg kerran kolmessa viikossa | Metastasoitunut rintasyöpä | 805 | 28,7 (2,9–46,3) | 182 (134–280) | 1376 (728–1998) |
Varhaisen vaiheen rintasyöpä | 390 | 30,9 (18,7–45,5) | 176 (127–227) | 1390 (1039–1895) | |
Pitkälle edennyt mahasyöpä | 274 | 23,1 (6,1–50,3) | 132 (84,2–225) | 1109 (588–1938) | |
4 mg/kg + 2 mg/kg kerran viikossa | Metastasoitunut rintasyöpä | 805 | 37,4 (8,7–58,9) | 76,5 (49,4–114) | 1073 (597–1584) |
Varhaisen vaiheen rintasyöpä | 390 | 38,9 (25,3–58,8) | 76,0 (54,7–104) | 1074 (783–1502) |
Taulukko 15 Herceptiniä laskimoon saaneiden metastasoitunutta rintasyöpää, varhaisen vaiheen rintasyöpää ja pitkälle edennyttä mahasyöpää sairastavien potilaiden potilasjoukon perusteella ennakoidut vakaan tilan farmakokineettiset altistusarvot (mediaani ja 5.– 95. persentiiilit)
Hoito | Primaari-kasvaintyyppi | N | Cmin,ss* (mikrog/ml) | Cmax,ss** (mikrog/ml) | AUCss, 0–21vrk (mikrog.vrk/ml) | Aika vakaaseen tilaan*** (viikkoa) |
8 mg/kg + 6 mg/kg kerran kolmessa viikossa | Metastasoi-tunut rintasyöpä | 805 | 44,2 (1,8–85,4) | 179 (123–266) | 1736 (618–2756) | 12 |
Varhaisen vaiheen rintasyöpä | 390 | 53,8 (28,7–85,8) | 184 (134–247) | 1927 (1332–2771) | 15 | |
Pitkälle edennyt mahasyöpä | 274 | 32,9 (6,1–88,9) | 131 (72,5–251) | 1338 (557–2875) | 9 | |
4 mg/kg + 2 mg/kg kerran viikossa | Metastasoi-tunut rintasyöpä | 805 | 63,1 (11,7–107) | 107 (54,2–164) | 1710 (581–2715) | 12 |
Varhaisen vaiheen rintasyöpä | 390 | 72,6 (46–109) | 115 (82,6–160) | 1893 (1309–2734) | 14 |
*Cmin,ss – vakaan tilan Cmin
**Cmax,ss = vakaan tilan Cmax
*** aika 90 %:iin vakaasta tilasta
Taulukko 16 Herceptiniä laskimoon saaneiden metastasoitunutta rintasyöpää, varhaisen vaiheen rintasyöpää ja pitkälle edennyttä mahasyöpää sairastavien potilaiden potilasjoukon perusteella ennakoidut vakaan tilan farmakokineettiset arvot
Hoito | Primaari-kasvaintyyppi | N | Kokonaispuhdistuman vaihteluväli Cmax,ss – Cmin,ss (l/vrk) | t1/2-arvon vaihteluväli Cmax,ss – Cmin,ss (vrk) |
8 mg/kg + 6 mg/kg kerran kolmessa viikossa | Metastasoi-tunut rintasyöpä | 805 | 0,183–0,302 | 15,1–23,3 |
Varhaisen vaiheen rintasyöpä | 390 | 0,158–0,253 | 17,5–26,6 | |
Pitkälle edennyt mahasyöpä | 274 | 0,189–0,337 | 12,6–20,6 | |
4 mg/kg + 2 mg/kg kerran viikossa | Metastasoi-tunut rintasyöpä | 805 | 0,213–0,259 | 17,2–20,4 |
Varhaisen vaiheen rintasyöpä | 390 | 0,184–0,221 | 19,7–23,2 |
Trastutsumabin poistumisnopeus elimistöstä
Trastutsumabin poistumisnopeutta elimistöstä arvioitiin populaatiofarmakokineettisen mallin avulla laskimoon kerran viikossa tai kerran kolmessa viikossa tapahtuneen annon jälkeen. Näiden simulaatioiden tulokset osoittavat, että vähintään 95 % potilaista saavuttaa 7 kuukauteen mennessä pitoisuudet < 1 mikrog/ml (noin 3 % potilasjoukon ennakoidusta Cmin,ss-arvosta eli elimistöstä on poistunut noin 97 %).
Verenkierrossa kiertävät HER2 pinta-antigeenit
Potilaiden erään osajoukon tietojen kovariaattien eksploratiiviset analyysit viittasivat siihen, että jos potilaalla oli suurempi irronneen HER2-pinta-antigeenin pitoisuus, nonlineaarinen puhdistuma oli nopeampi (pienempi Km) (p < 0,001). Irronnut pinta-antigeeni ja SGOT/ASAT-arvot korreloivat keskenään, joten SGOT/ASAT-arvot saattavat osittain selittää irronneen pinta-antigeenin vaikutuksen puhdistumaan.
Verenkierrossa kiertävien HER2 pinta-antigeenien perustasot metastasoitunutta mahasyöpää sairastavilla potilailla oli verrannollinen metastasoitunutta rintasyöpää ja varhaisen vaiheen rintasyöpää sairastavien potilaiden perustasoihin eikä vaikutusta trastutsumabin puhdistumaan ollut nähtävissä.
Tietoa HER2-reseptorin ekstrasellulaaristen domeenien pitoisuuksista verenkierrossa ei ole saatavilla mahasyöpää sairastavilla potilailla.
Prekliiniset tiedot turvallisuudesta
Jopa kuusi kuukautta kestäneissä toksisuustutkimuksissa ei havaittu akuuttia eikä toistuvista annoksista johtuvaa toksisuutta. Lisääntymiseen liittyvää toksisuutta ei myöskään todettu tutkimuksissa, joissa selvitettiin teratogeenisuutta, vaikutuksia naaraan fertiliteettiin ja tiineyden loppuvaiheen toksisuutta/aineen siirtymistä istukan läpi. Herceptin ei ole genotoksinen. Toksisuutta ei myöskään todettu trehaloosia koskeneessa tutkimuksessa (tärkeä apuaine valmisteessa).
Herceptinin karsinogeenisen potentiaalin selvittämiseksi ei ole tehty pitkäaikaistutkimuksia eläimillä. Aineen mahdollista vaikutusta miesten fertiliteettiin ei myöskään ole tutkittu.
Farmaseuttiset tiedot
Apuaineet
Histidiinihydrokloridimonohydraatti
Histidiini
α,α-trehaloosidihydraatti
Polysorbaatti 20 (E432)
Yhteensopimattomuudet
Tätä lääkevalmistetta ei saa sekoittaa muiden lääkevalmisteiden kanssa eikä laimentaa muilla lääkevalmisteilla, lukuun ottamatta niitä, jotka mainitaan kohdassa Käyttö- ja käsittelyohjeet.
Älä laimenna glukoosia sisältävillä liuoksilla, sillä nämä aiheuttavat proteiinin aggregoitumisen.
Kestoaika
Avaamaton injektiopullo
4 vuotta.
Aseptinen liuottaminen ja laimentaminen:
Injektionesteisiin käytettävään steriiliin veteen aseptisesti liuotetun Herceptin-konsentraatin on osoitettu säilyvän fysikaalisesti ja kemiallisesti stabiilina 48 tuntia 2 °C – 8 °C:ssa.
9 mg/ml (0,9 %) natriumkloridiliuosta sisältäviin polyvinyylikloridi-, polyeteeni- tai polypropeenipusseihin aseptisesti laimennetun Herceptin-infuusioliuoksen on osoitettu säilyvän fysikaalisesti ja kemiallisesti stabiilina 30 vuorokautta 2 °C – 8 °C:ssa, ja 24 tuntia enintään 30 °C:ssa.
Mikrobiologiselta kannalta katsottuna liuotettu infuusiokuiva-aine ja valmis Herceptin-infuusioliuos tulisi käyttää heti. Mikäli liuotettua ja/tai laimennettua Herceptiniä ei käytetä heti, säilytysajat ja ˗olosuhteet ennen käyttöä ovat käyttäjän vastuulla, eivätkä saa tavallisesti ylittää 24 tuntia 2 °C – 8 °C:ssa, paitsi jos valmiste on liuotettu ja laimennettu kontrolloiduissa ja validoiduissa aseptisissa olosuhteissa.
Säilytys
Säilytä jääkaapissa (2°C – 8°C).
Välikonsentraatti ei saa jäätyä.
Avatun lääkevalmisteen säilytys, ks. kohdat Kestoaika ja Käyttö- ja käsittelyohjeet.
Pakkaukset ja valmisteen kuvaus
Markkinoilla olevat pakkaukset
Resepti
HERCEPTIN kuiva-aine välikonsentraatiksi infuusionestettä varten, liuos
150 mg (L:ei) 150 mg (864,31 €)
PF-selosteen tieto
Herceptin-injektiopullo:
15 ml:n kirkas, tyyppi I -laatuinen lasi-injektiopullo, jossa on fluororesiinikalvolla laminoitu butyylikumitulppa.
Jokainen pakkaus sisältää yhden injektiopullon, jossa on 150 mg trastutsumabia.
Valmisteen kuvaus:
Valkoinen tai vaaleankeltainen kylmäkuivattu jauhe.
Käyttö- ja käsittelyohjeet
Laskimoon annettava Herceptin on steriilissä, pyrogeenittomassa, kertakäyttöisessä injektiopullossa, joka ei sisällä säilytysainetta.
Liuottamisessa ja laimentamisessa on käytettävä aseptista tekniikkaa. Valmistettavien liuosten steriiliys on varmistettava huolellisesti. Tämä lääkevalmiste ei sisällä antimikrobista säilytysainetta eikä bakteriostaattisia aineita, joten sitä on käsiteltävä aseptisesti.
Aseptinen käyttökuntoon saattaminen, käsittely ja säilytys:
Infuusion käyttökuntoon saattamisessa on noudatettava aseptista toimintatapaa.
- Käyttökuntoon saattaminen on tehtävä aseptisissa olosuhteissa. Koulutettu henkilökunta saattaa infuusion käyttökuntoon hyvien toimintatapojen mukaisesti, etenkin parenteraalisesti annettavien valmisteiden aseptista käsittelyä koskevien ohjeiden mukaisesti.
- Käyttökuntoon saattaminen on tehtävä laminaarivirtauskaapissa tai biologisessa suojakaapissa laskimoon annettavien lääkeaineiden turvallista käsittelyä koskevien tavanomaisten varotoimien mukaisesti.
- Käyttökuntoon saatettua laskimoon annettavaa infuusioliuosta säilytetään asianmukaisesti, jotta varmistetaan aseptisten olosuhteiden säilyminen.
Jokaisen Herceptin-injektiopullon sisältö liuotetaan 7,2 ml:aan steriiliä injektionesteisiin käytettävää vettä (ei sisälly pakkaukseen). Kuiva-aineen liuottamiseen ei pidä käyttää muita liuoksia.
Näin saadaan 7,4 ml kerta-annokseen soveltuvaa konsentraattia, joka sisältää trastutsumabia noin 21 mg/ml ja jonka pH on noin 6,0. Neljän prosentin tilavuusylimäärä varmistaa sen, että ilmoitettu 150 mg:n annos saadaan vedettyä jokaisesta injektiopullosta.
Herceptiniä on käsiteltävä varoen sen liuottamisen ja laimentamisen yhteydessä. Liiallinen vaahtoaminen liuottamisen yhteydessä tai liuenneen liuoksen ravistelu voi aiheuttaa ongelmia riittävän määrän vetämisessä injektiopullosta.
Liuotettua lääkevalmistetta ei saa pakastaa.
Ohjeet aseptiseen liuottamiseen:
1) Käytä steriiliä ruiskua ja injisoi hitaasti 7,2 ml steriiliä injektionesteisiin käytettävää vettä kylmäkuivattua Herceptin-jauhetta sisältävään injektiopulloon. Suuntaa vesisuihku kylmäkuivattuun jauhekakkuun.
2) Pyöritä injektiopulloa varovasti liukenemisen edistämiseksi. ÄLÄ RAVISTELE!
Pieni vaahtoaminen liuottamisen yhteydessä ei ole harvinaista. Anna injektiopullon seistä rauhassa noin viisi minuuttia. Aikaansaatu infuusiokonsentraatti on väritön tai vaaleankeltainen, läpinäkyvä liuos, jossa ei tulisi olla näkyviä hiukkasia.
Ohjeet välikonsentraatin aseptiseen laimentamiseen
Tarvittava konsentraattitilavuus lasketaan seuraavasti:
- aloitusannosta (trastutsumabia 4 mg/kg) tai viikoittaista ylläpitoannosta (trastutsumabia 2 mg/kg) varten

- aloitusannosta (trastutsumabia 8 mg/kg) tai 3 viikon välein annettavaa ylläpitoannosta (trastutsumabia 6 mg/kg) varten
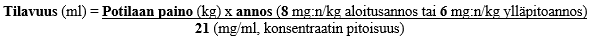
Tarvittava määrä konsentraattia vedetään injektiopullosta käyttäen steriiliä neulaa ja ruiskua ja lisätään infuusiopussiin, jossa on 250 ml 0,9-prosenttista natriumkloridiliuosta. Älä käytä glukoosia sisältäviä liuoksia (ks. kohta Yhteensopimattomuudet). Liuosta sekoitetaan kääntelemällä pussia varovasti, jotta vältytään liuoksen vaahtoamiselta.
Parenteraalisesti annettavat lääkevalmisteet on tarkastettava silmämääräisesti ennen annostelua mahdollisten hiukkasten ja värimuutosten varalta.
Käyttämätön valmiste tai jäte on hävitettävä paikallisten vaatimusten mukaisesti.
Yhteensopimattomuutta Herceptinin ja polyvinyylikloridi-, polyeteeni- tai polypropeenipussien välillä ei ole havaittu.
Korvattavuus
HERCEPTIN kuiva-aine välikonsentraatiksi infuusionestettä varten, liuos
150 mg 150 mg
- Ei korvausta.
- Oikeus käyttää samaa biologista lääkettä (sama kauppanimi) 6 kk ajan.
ATC-koodi
L01FD01
Valmisteyhteenvedon muuttamispäivämäärä
17.10.2025
Yhteystiedot
 ROCHE OY
ROCHE OY Revontulenpuisto 2 C, P.O. Box 112
02101 Espoo
010 554 500
www.roche.fi
etunimi.sukunimi@roche.com
